引用本文: 張黎, 劉宇奇, 袁容娣. 新型冠狀病毒感染相關急性黃斑神經視網膜病變臨床及多模式影像特征觀察. 中華眼底病雜志, 2023, 39(3): 208-213. doi: 10.3760/cma.j.cn511434-20230117-00029 復制
版權信息: ?四川大學華西醫院華西期刊社《中華眼底病雜志》版權所有,未經授權不得轉載、改編
急性黃斑神經視網膜病變(AMN)由Bos和Deutman[1]首次描述,以突發中心或旁中心暗點、黃斑區“楔形”暗紅色病灶為特征[2],臨床少見。而在由嚴重急性呼吸綜合征冠狀病毒2型(SARS-CoV-2)引起的新型冠狀病毒感染(COVID-19)在全球范圍內廣泛傳播后,國外研究者觀察到AMN發病率明顯上升[3-4]。2022年12月我國疫情防控相對放開后,國內COVID-19病例也驟然上升,我院在不到1個月時間接診了12例AMN患者,且均在出現流感癥狀并確診COVID-19后1~2 d出現眼部癥狀。現總結此12例患者的臨床表現及多模式影像特征結果報道如下。
1 對象和方法
回顧性臨床研究。本研究經陸軍軍醫大學第二附屬醫院倫理委員會審核(批準號:2023-研第004-01);所有患者均獲知情并同意。
2022年12月至2023年1月于陸軍軍醫大學第二附屬醫院眼科檢查確診的COVID-19相關AMN患者12例24只眼納入本研究。納入標準:(1)COVID-19后出現雙眼或單眼中心或旁中心暗點,伴或不伴視力下降。(2)SARS-CoV-2抗原和(或)核酸檢測陽性。(3)眼底檢查可見黃斑區暗紅色病變,紅外眼底照相(IR)呈弱反射病灶。(3)光相干斷層掃描(OCT),急性期(COVID-19后出現眼部癥狀至就診時的病程1~5 d):外核層(ONL)、外叢狀層(OPL)強反射帶伴或不伴橢圓體帶(EZ)和嵌合體帶(IZ)弱反射或不連續;進展期(病程>5 d):ONL、OPL無強反射帶,僅見IZ和(或)EZ不連續。排除眼部或其他疾病引起的視力下降及眼底改變。
患眼均行最佳矯正視力(BCVA)、眼壓、裂隙燈顯微鏡、間接檢眼鏡、眼底彩色照相、IR、熒光素眼底血管造影(FFA)、OCT、OCT血管成像(OCTA)、視野檢查。行吲哚青綠血管造影(ICGA)檢查4只眼;視網膜電圖(ERG)及多焦ERG(mf-ERG)12只眼。全身行肺部CT檢查以及實驗室血常規、C反應蛋白、紅細胞沉降率、肝腎功能、抗心磷脂抗體、結核抗體、Epstein-Barr病毒抗體、TORCH、抗核抗體譜、類風濕因子、梅毒兩項、人類免疫缺陷病毒等檢查。行SARS-CoV-2核酸檢測9例(例序1~9)。
所有患者明確診斷后均給予口服甲鈷胺、銀杏葉提取物治療;6例患者給予靜脈滴注地塞米松10 mg治療,連續3 d;未使用糖皮質激素治療6例,定期隨訪觀察。
隨訪時間4周。首次就診1周內2~3 d隨訪1次,其后7~14 d隨訪1次。隨訪時采用與初診時相同的設備和方法行相關檢查,觀察BCVA、視野及眼底多模式影像特征變化。
2 結果
12例24只眼中,男性1例,女性11例;均為雙眼發病。年齡(29.00±5.17)(19~38)歲。均主述雙眼視力下降,伴視物暗影遮擋感。SARS-CoV-2抗原檢測確診COVID-19至出現雙眼視力下降的時間為1~2 d;出現眼部癥狀至就診時的病程為2~25 d。急性期、進展期分別為5例10只眼和7例14只眼。患眼BCVA 0.02~0.9(表1)。行COVID-19核酸檢測的9例患者結果均呈陽性。肺部CT檢查未見明顯異常。實驗室檢查,除1例慢性腎功能不全患者腎功能異常外,其余患者檢查結果均正常。
患眼眼壓、眼前節及玻璃體檢查均未見明顯異常。眼底彩色照相,視盤邊界清晰,黃斑區片狀深紅色病灶(圖1A,1B),其中伴單個棉絨斑2只眼。IR檢查發現,黃斑區1個或多個邊界清晰、大小不一“地圖樣”或“花瓣樣”弱反射病灶(圖1C,1D),同一患者雙眼病灶面積、大小及形狀不同。
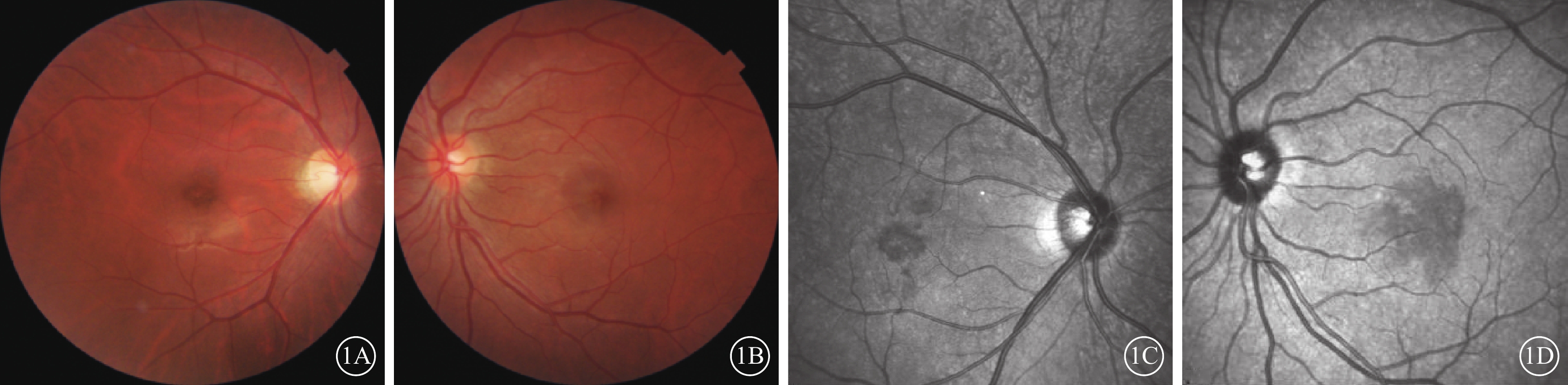 圖1
急性黃斑神經視網膜病變患者彩色眼底像、紅外眼底(IR)像 1A、1B分別示不同患者右眼、左眼彩色眼底像,黃斑區小片狀深紅色病灶;1C、1D示分別圖1A、1B同眼IR像,黃斑區1個或多個邊界清晰、大小不一“地圖樣”或“花瓣樣”弱反射病灶
圖1
急性黃斑神經視網膜病變患者彩色眼底像、紅外眼底(IR)像 1A、1B分別示不同患者右眼、左眼彩色眼底像,黃斑區小片狀深紅色病灶;1C、1D示分別圖1A、1B同眼IR像,黃斑區1個或多個邊界清晰、大小不一“地圖樣”或“花瓣樣”弱反射病灶
OCT檢查結果顯示,急性期10只眼,ONL、OPL呈強反射帶伴或不伴EZ和IZ弱反射(圖2A,2B);進展期14只眼,未見外層視網膜強反射帶,部分ONL變薄,EZ、IZ連續性中斷(圖2C)。橫斷面(en-face )OCT檢查,急性期ONL/EZ可見不同形狀的邊界清晰的強反射區域(圖2D,2E);進展期可見ONL/EZ無強反射病灶,僅見EZ/IZ與IR所示大小形狀一致的弱反射區域(圖2F)。OCTA檢查,視網膜深層毛細血管叢(DCP)血流密度降低16只眼;無明顯異常8只眼。FFA檢查,均未見明顯異常熒光(圖3A)。行ICGA檢查的4只眼,早期未見明顯異常熒光,晚期呈脈絡膜灌注不良弱熒光3只眼,與IR弱反射病灶形狀大小一致(圖3B)。
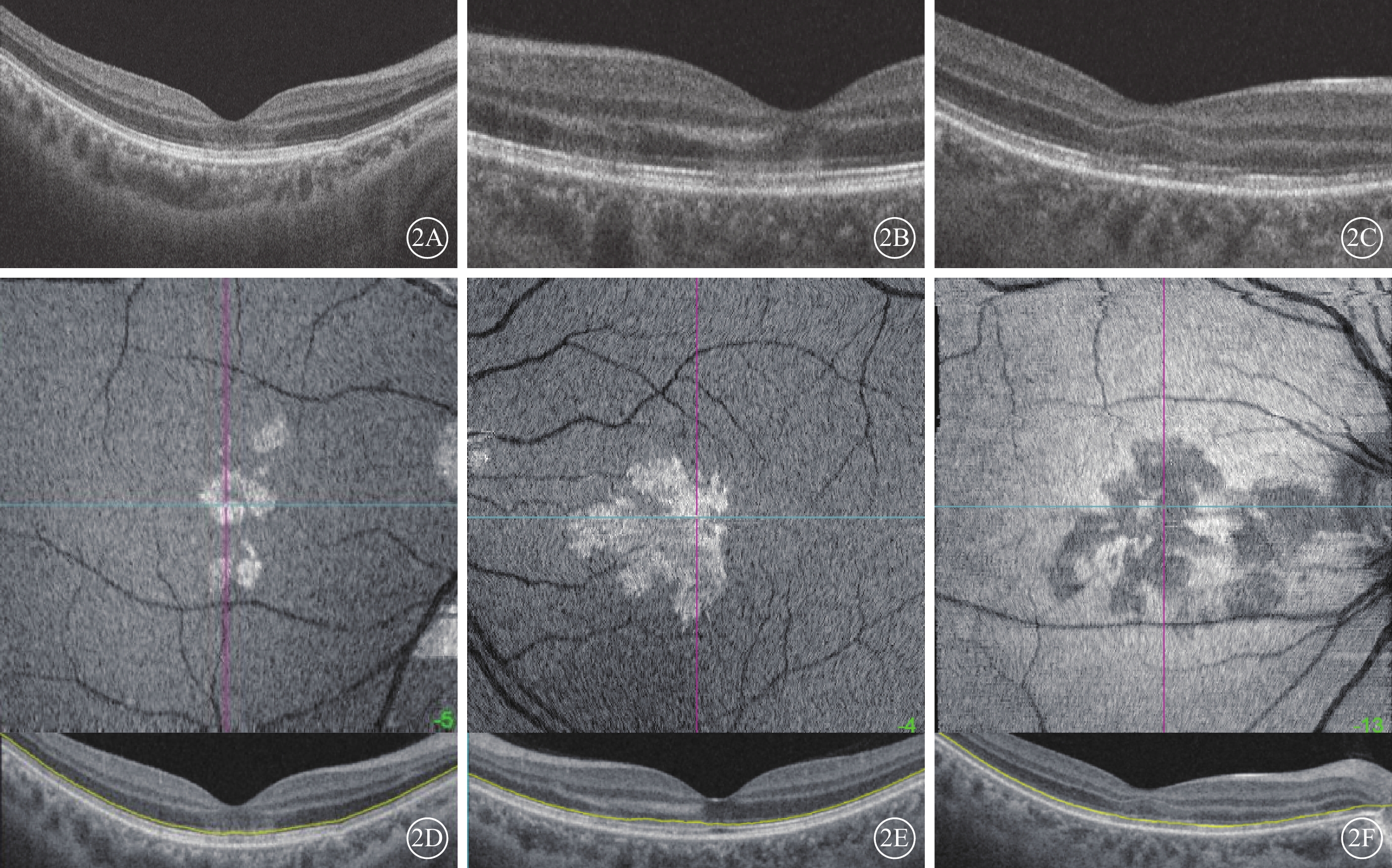 圖2
急性黃斑神經視網膜病變患者初診時光相干斷層掃描(OCT)像 2A、2B為急性期患者;2C為。2A示急性期患者(圖1A同眼)B掃描像,黃斑區局灶外核層(ONL)強反射帶伴橢圓體帶(EZ)和嵌合體帶(IZ)弱反射。2B示急性期患者(圖1B同眼)B掃描像,外叢狀層(OPL)、ONL強反射帶,伴下方EZ、IZ節段狀弱反射。2C示進展期患者(病程9 d)B掃描像,OPL、ONL變薄,伴下方EZ、IZ不連續。2D、2E分別示圖1A、1B同眼橫斷面像,上圖為檢查結果,下圖為定位分層B掃描像(黃色線示定位分層)。ONL/EZ可見與紅外眼底像上形狀大小一致的強反射病灶。2F示圖2C同眼橫斷面像,上圖為檢查結果,下圖為定位分層B掃描像(黃色線示定位分層)。ONL/EZ層面未見強反射病灶,僅EZ/IZ可見邊界清晰的不規則弱反射病灶
圖2
急性黃斑神經視網膜病變患者初診時光相干斷層掃描(OCT)像 2A、2B為急性期患者;2C為。2A示急性期患者(圖1A同眼)B掃描像,黃斑區局灶外核層(ONL)強反射帶伴橢圓體帶(EZ)和嵌合體帶(IZ)弱反射。2B示急性期患者(圖1B同眼)B掃描像,外叢狀層(OPL)、ONL強反射帶,伴下方EZ、IZ節段狀弱反射。2C示進展期患者(病程9 d)B掃描像,OPL、ONL變薄,伴下方EZ、IZ不連續。2D、2E分別示圖1A、1B同眼橫斷面像,上圖為檢查結果,下圖為定位分層B掃描像(黃色線示定位分層)。ONL/EZ可見與紅外眼底像上形狀大小一致的強反射病灶。2F示圖2C同眼橫斷面像,上圖為檢查結果,下圖為定位分層B掃描像(黃色線示定位分層)。ONL/EZ層面未見強反射病灶,僅EZ/IZ可見邊界清晰的不規則弱反射病灶
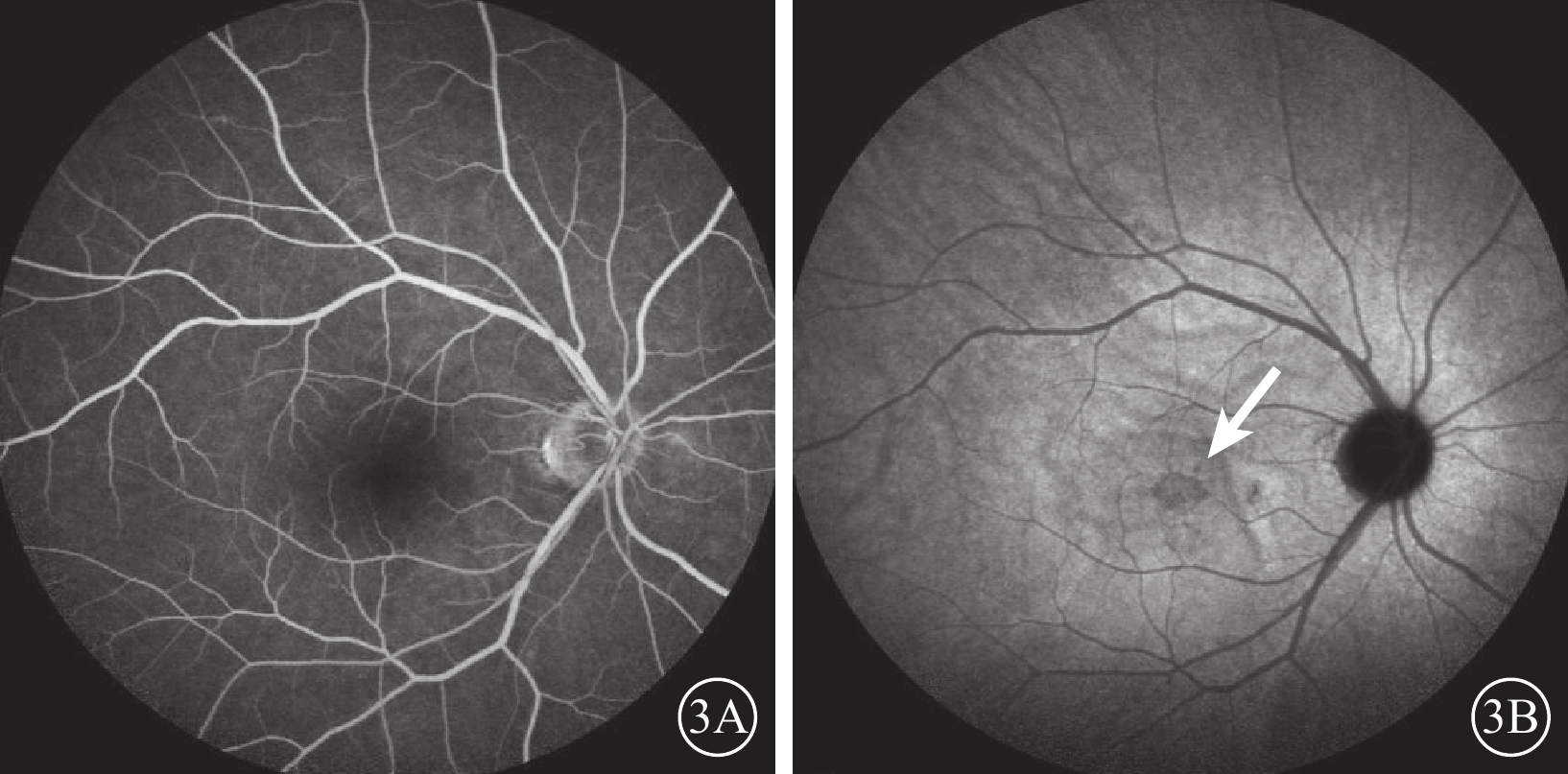 圖3
急性黃斑神經視網膜病變患者(圖1A同眼)熒光素眼底血管造影(FFA)、吲哚青綠血管造影(ICGA)像 3A示FFA晚期像,病灶處未見異常熒光;3B示ICGA晚期像,可見與紅外眼底像上形狀大小一致的脈絡膜灌注不良弱熒光病灶(白箭)
圖3
急性黃斑神經視網膜病變患者(圖1A同眼)熒光素眼底血管造影(FFA)、吲哚青綠血管造影(ICGA)像 3A示FFA晚期像,病灶處未見異常熒光;3B示ICGA晚期像,可見與紅外眼底像上形狀大小一致的脈絡膜灌注不良弱熒光病灶(白箭)
接受ERG檢查的12只眼均顯示感受器電位振幅降低;mf-ERG檢查可見局灶波形異常3只眼。視野檢查結果顯示與患者主訴一致的1個或多個中心、旁中心暗點(圖4A)。
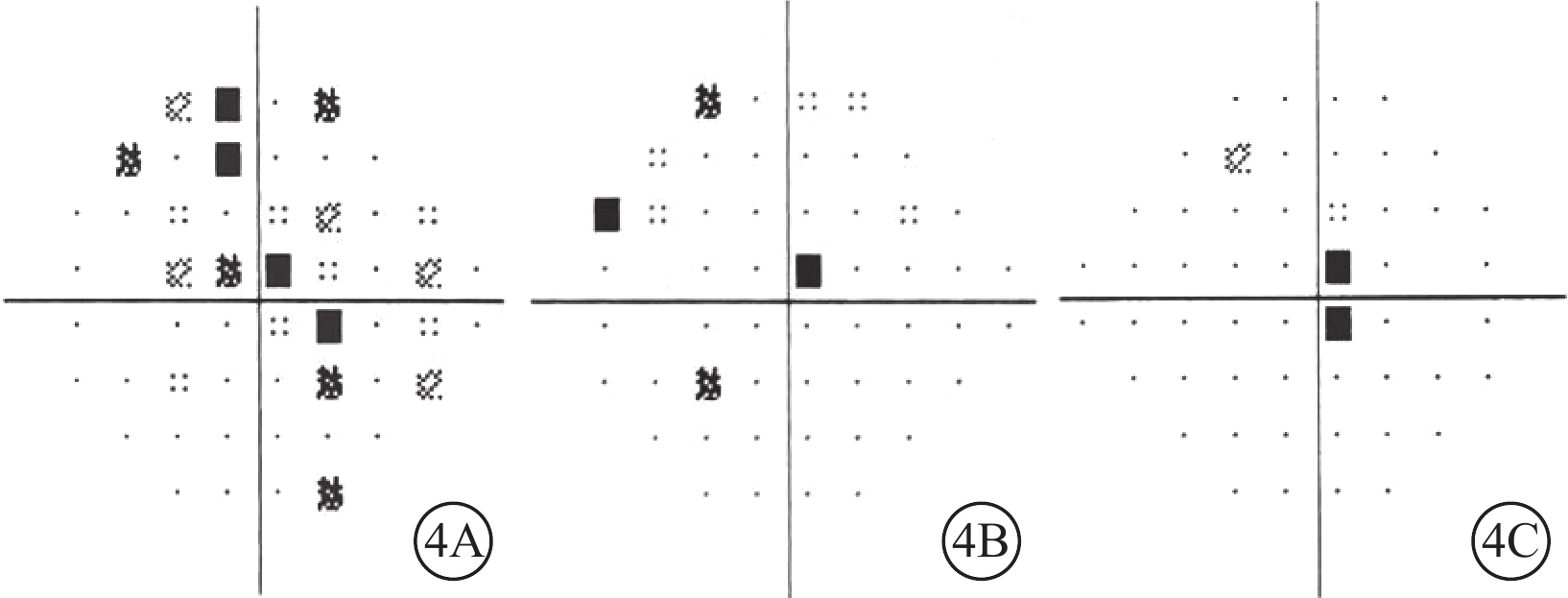 圖4
急性黃斑神經視網膜病變患者視野模式偏差概率圖 4A示初診時,多個中心及旁中心暗點;4B、4C示分別示初診后3、7 d,暗點逐漸縮小
圖4
急性黃斑神經視網膜病變患者視野模式偏差概率圖 4A示初診時,多個中心及旁中心暗點;4B、4C示分別示初診后3、7 d,暗點逐漸縮小
隨訪期間,急性期5例患者均主訴視力提高、暗點縮小,與視野變化相符(圖4B,4C);進展期7例中,病程7 d的1例患者主述視力僅略微提高,暗點無明顯縮小;其余6例患者視力及視野變化不明顯(表2)。隨病程延長,病灶面積大小無明顯變化,黃斑區暗紅色病灶顏色逐漸加深;IR無明顯變化。急性期10只眼,OCT可觀察到ONL、OPL強反射帶逐漸消失,7 d后僅可見EZ、IZ不連續,部分可見ONL變薄;en-face OCT可見ONL/EZ強反射區域逐漸縮小,1~2周內完全消失,EZ/IZ始終可見大小形態基本不變的弱反射區,與IR所示病灶大小形態一致(圖5,6)。
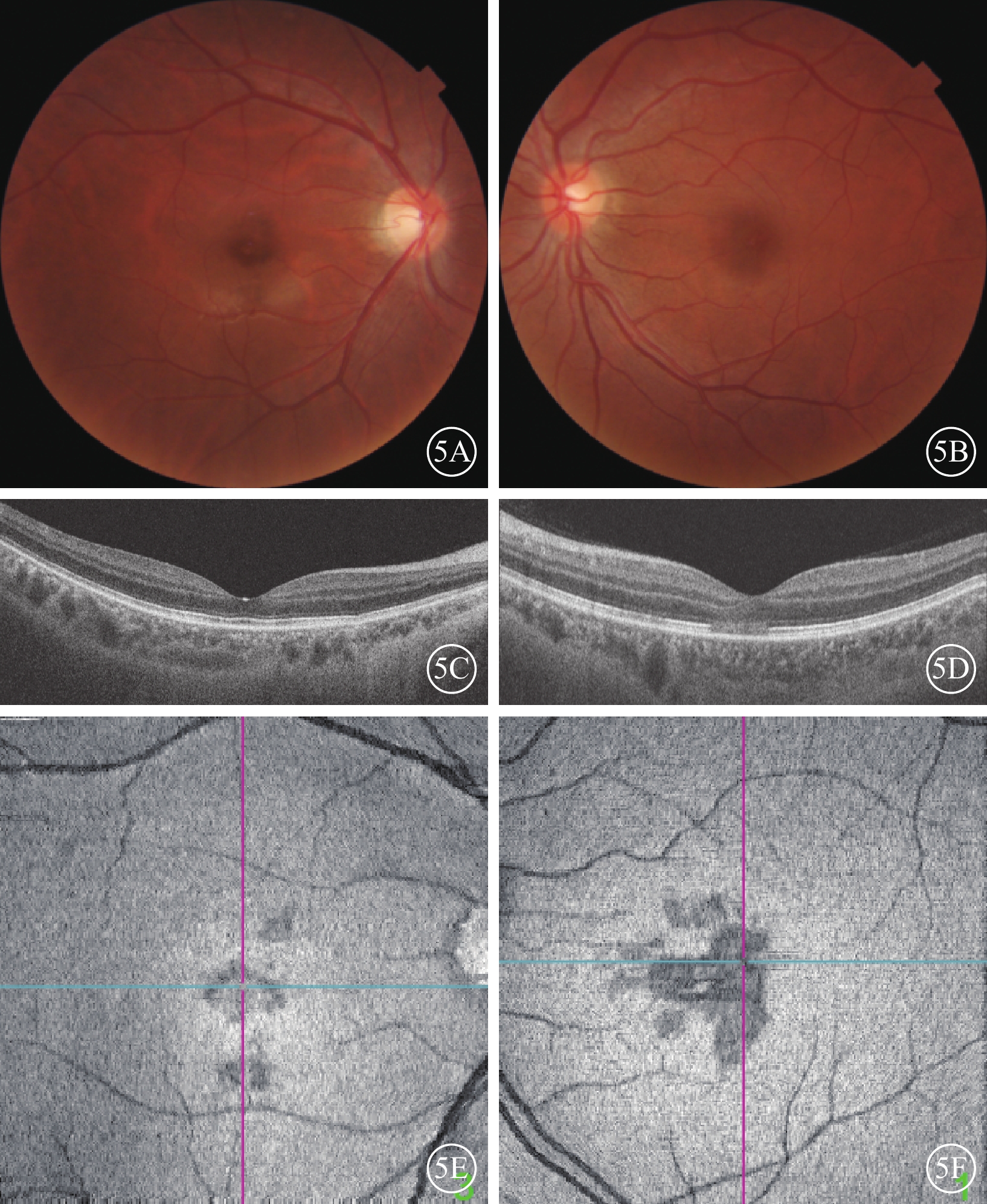 圖5
急性黃斑神經視網膜病變患者初診后2周彩色眼底、光相干斷層掃描(OCT)像 5A、5B分別示圖1A、1B同眼彩色眼底像,隨病程進展病灶面積大小無明顯變化,病灶顏色較前更深;5C示圖2A同眼同位置OCT B掃描像,外叢狀層、外核層(ONL)強反射帶消失;5D示圖2B同眼同位置OCT B掃描像,節段性ONL變薄,橢圓體帶(EZ)和嵌合體帶(IZ)中斷;5E、5F分別示圖2D、2E同眼橫斷面OCT像,ONL/EZ未見強反射病灶,EZ/IZ始終可見邊界清晰的不規則弱反射病灶,與圖1C、1D中紅外眼底像所示弱反射病灶形態大小基本一致
圖5
急性黃斑神經視網膜病變患者初診后2周彩色眼底、光相干斷層掃描(OCT)像 5A、5B分別示圖1A、1B同眼彩色眼底像,隨病程進展病灶面積大小無明顯變化,病灶顏色較前更深;5C示圖2A同眼同位置OCT B掃描像,外叢狀層、外核層(ONL)強反射帶消失;5D示圖2B同眼同位置OCT B掃描像,節段性ONL變薄,橢圓體帶(EZ)和嵌合體帶(IZ)中斷;5E、5F分別示圖2D、2E同眼橫斷面OCT像,ONL/EZ未見強反射病灶,EZ/IZ始終可見邊界清晰的不規則弱反射病灶,與圖1C、1D中紅外眼底像所示弱反射病灶形態大小基本一致
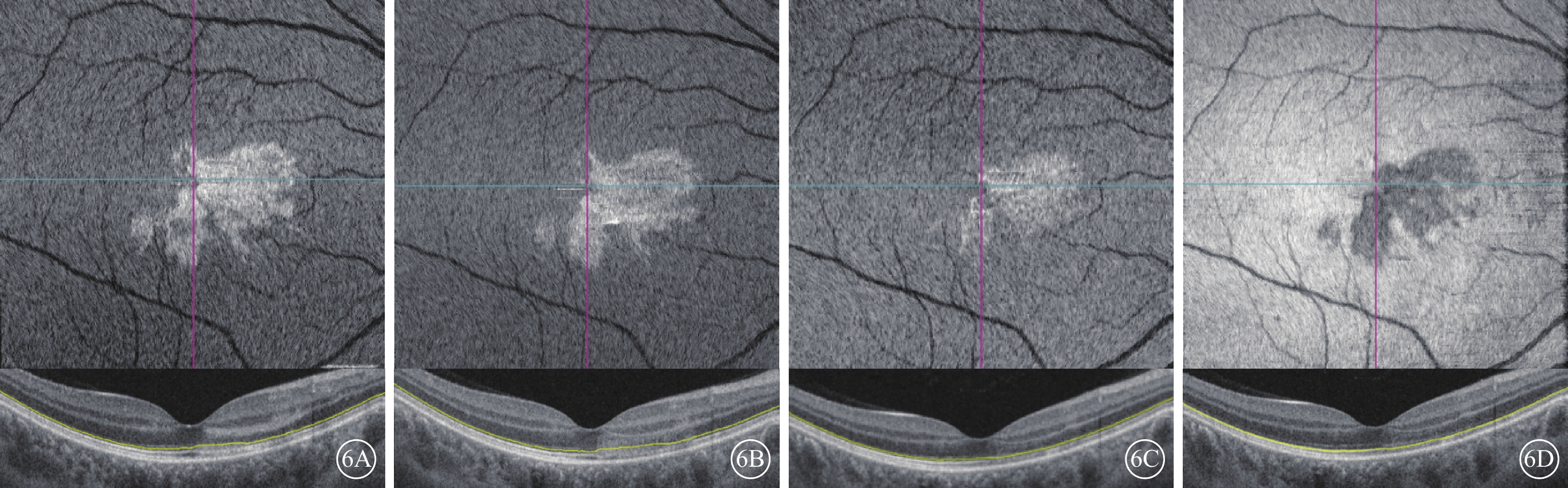 圖6
急性黃斑神經視網膜病變患眼初診后不同時間橫斷面光相干斷層掃描(OCT)像 上圖為檢查結果,下圖為B掃描定位分層像(黃色線示定位分層)。6A~6C分別示急性期患者初診1、3、7 d,外核層(ONL)/橢圓體帶(EZ)強反射區域逐漸縮小;6D為初診后7 d,ONL/EZ可見邊界清晰弱反射病灶
圖6
急性黃斑神經視網膜病變患眼初診后不同時間橫斷面光相干斷層掃描(OCT)像 上圖為檢查結果,下圖為B掃描定位分層像(黃色線示定位分層)。6A~6C分別示急性期患者初診1、3、7 d,外核層(ONL)/橢圓體帶(EZ)強反射區域逐漸縮小;6D為初診后7 d,ONL/EZ可見邊界清晰弱反射病灶
3 討論
AMN發病機制不清,可能的危險因素包括女性、口服避孕藥、流感樣癥狀、脫水、低血容量、貧血、創傷、休克、血小板減少、紅斑狼瘡、白細胞血癥、Susac綜合征、登革熱等[2, 5-6]。本病自1975年被描述以來,據統計其患病率低于每百萬1例[7]。COVID-19全球流行后,AMN患病率突然增加[7-8]。Azar等[3]指出,AMN的診斷率從2019年每十萬0.66例增加到2020年每十萬8.97例。2022年12月之前,我院確診AMN患者低于眼科就診患者量的十萬分之一。而自其后COVID-19國內流行開始,短時間內我院即接診AMN患者12例,患者發病時間集中于2022年12月中下旬,且均為COVID-19后1~2 d出現眼部癥狀,除SARS-CoV-2核酸檢測陽性外,全身及實驗室檢查均未發現其他可能病因,證明AMN發生與COVID-19存在重要關聯。
SARS-CoV-2可與血管緊張素轉換酶2受體結合,可在視網膜中表達并引起視網膜毛細血管內皮損傷[4],從而引起視網膜淺層、中層及DCP缺血,視網膜淺層毛細血管叢缺血可致其毛細血管前小動脈阻塞導致棉絨斑,這解釋了本組2只眼出現單個棉絨斑的原因。部分AMN患者OCTA檢查顯示DCP血流密度降低[8-11],提示DCP缺血。本組24只眼中,DCP血流密度降低16只眼。FFA檢查沒有明顯發現,有學者認為是因為FFA所顯示的視網膜灌注圖像不能明確顯示DCP[12]。視網膜外層是由脈絡膜毛細血管(CC)和DCP共同供應的一個脆弱的分水嶺區域,CC的血流量減少也被多次討論研究[13]。本組行ICGA檢查的4只眼中,有3只眼晚期呈脈絡膜灌注不良弱熒光,進一步證明AMN患眼存在DCP缺血及CC血流量減少。而年輕女性脈絡膜的性別特異性,血流動力學更易缺血,這可能解釋約90%的AMN患者為女性這一現象[14],與本組91.7%的患者為女性結果相符。
有學者回顧分析了AMN患者156只眼的臨床資料,發現其雙眼發病率為54% [2],而COVID-19相關AMN雙眼發病率為67%[8]。本組患者100%為雙眼發病,可能表明COVID-19患者較其他情況下更容易患AMN。
AMN患者可通過多模式影像檢查確診,病變采用OCT和IR描述[9]。本組患者急性期、進展期分別為5例10只眼和7例14只眼,通過間隔2~3 d的嚴密隨訪,發現急性期患眼病程7 d內ONL、OPL強反射帶逐漸消退,進展期患眼則無法觀察到ONL、OPL的強反射帶,僅見局灶EZ及IZ不連續。本組所有患眼IR均可見黃斑區1個或多個邊界清晰、大小不一的“地圖樣”或“花瓣樣”弱反射病灶,與患者主訴暗點大小及形狀及視野所示暗點基本相符。通過本組患眼不同時期的觀察比對,我們發現,彩色眼底照相、IR雖可以顯示病灶,但無法觀察到急性期及進展期病灶的細微變化,OCT B掃描無法顯示病灶全貌。而en-face OCT是一種層析圖像處理技術,通過整合來自整個A掃描的數據,能更清晰勾勒出不同層面病灶大小,且能精確反應出不同時期的病灶變化,對臨床分析AMN病情非常有幫助。Bellot等[15]認為,單次采集OCT的各種形式足以診斷AMN。
AMN尚無標準治療方案,有報道全身使用糖皮質激素有助于暗點的消退[16],但尚缺乏臨床隨機對照試驗數據支持。本組急性期患者無論是否使用糖皮質激素,均予以口服擴張血管及營養神經藥物,治療后視力迅速提高、暗點縮小;而進展期患者病情變化不明顯,提示早期擴張血管、改善微循環治療有效,而糖皮質激素治療尚無臨床數據支持。
急性黃斑神經視網膜病變(AMN)由Bos和Deutman[1]首次描述,以突發中心或旁中心暗點、黃斑區“楔形”暗紅色病灶為特征[2],臨床少見。而在由嚴重急性呼吸綜合征冠狀病毒2型(SARS-CoV-2)引起的新型冠狀病毒感染(COVID-19)在全球范圍內廣泛傳播后,國外研究者觀察到AMN發病率明顯上升[3-4]。2022年12月我國疫情防控相對放開后,國內COVID-19病例也驟然上升,我院在不到1個月時間接診了12例AMN患者,且均在出現流感癥狀并確診COVID-19后1~2 d出現眼部癥狀。現總結此12例患者的臨床表現及多模式影像特征結果報道如下。
1 對象和方法
回顧性臨床研究。本研究經陸軍軍醫大學第二附屬醫院倫理委員會審核(批準號:2023-研第004-01);所有患者均獲知情并同意。
2022年12月至2023年1月于陸軍軍醫大學第二附屬醫院眼科檢查確診的COVID-19相關AMN患者12例24只眼納入本研究。納入標準:(1)COVID-19后出現雙眼或單眼中心或旁中心暗點,伴或不伴視力下降。(2)SARS-CoV-2抗原和(或)核酸檢測陽性。(3)眼底檢查可見黃斑區暗紅色病變,紅外眼底照相(IR)呈弱反射病灶。(3)光相干斷層掃描(OCT),急性期(COVID-19后出現眼部癥狀至就診時的病程1~5 d):外核層(ONL)、外叢狀層(OPL)強反射帶伴或不伴橢圓體帶(EZ)和嵌合體帶(IZ)弱反射或不連續;進展期(病程>5 d):ONL、OPL無強反射帶,僅見IZ和(或)EZ不連續。排除眼部或其他疾病引起的視力下降及眼底改變。
患眼均行最佳矯正視力(BCVA)、眼壓、裂隙燈顯微鏡、間接檢眼鏡、眼底彩色照相、IR、熒光素眼底血管造影(FFA)、OCT、OCT血管成像(OCTA)、視野檢查。行吲哚青綠血管造影(ICGA)檢查4只眼;視網膜電圖(ERG)及多焦ERG(mf-ERG)12只眼。全身行肺部CT檢查以及實驗室血常規、C反應蛋白、紅細胞沉降率、肝腎功能、抗心磷脂抗體、結核抗體、Epstein-Barr病毒抗體、TORCH、抗核抗體譜、類風濕因子、梅毒兩項、人類免疫缺陷病毒等檢查。行SARS-CoV-2核酸檢測9例(例序1~9)。
所有患者明確診斷后均給予口服甲鈷胺、銀杏葉提取物治療;6例患者給予靜脈滴注地塞米松10 mg治療,連續3 d;未使用糖皮質激素治療6例,定期隨訪觀察。
隨訪時間4周。首次就診1周內2~3 d隨訪1次,其后7~14 d隨訪1次。隨訪時采用與初診時相同的設備和方法行相關檢查,觀察BCVA、視野及眼底多模式影像特征變化。
2 結果
12例24只眼中,男性1例,女性11例;均為雙眼發病。年齡(29.00±5.17)(19~38)歲。均主述雙眼視力下降,伴視物暗影遮擋感。SARS-CoV-2抗原檢測確診COVID-19至出現雙眼視力下降的時間為1~2 d;出現眼部癥狀至就診時的病程為2~25 d。急性期、進展期分別為5例10只眼和7例14只眼。患眼BCVA 0.02~0.9(表1)。行COVID-19核酸檢測的9例患者結果均呈陽性。肺部CT檢查未見明顯異常。實驗室檢查,除1例慢性腎功能不全患者腎功能異常外,其余患者檢查結果均正常。
患眼眼壓、眼前節及玻璃體檢查均未見明顯異常。眼底彩色照相,視盤邊界清晰,黃斑區片狀深紅色病灶(圖1A,1B),其中伴單個棉絨斑2只眼。IR檢查發現,黃斑區1個或多個邊界清晰、大小不一“地圖樣”或“花瓣樣”弱反射病灶(圖1C,1D),同一患者雙眼病灶面積、大小及形狀不同。
 圖1
急性黃斑神經視網膜病變患者彩色眼底像、紅外眼底(IR)像 1A、1B分別示不同患者右眼、左眼彩色眼底像,黃斑區小片狀深紅色病灶;1C、1D示分別圖1A、1B同眼IR像,黃斑區1個或多個邊界清晰、大小不一“地圖樣”或“花瓣樣”弱反射病灶
圖1
急性黃斑神經視網膜病變患者彩色眼底像、紅外眼底(IR)像 1A、1B分別示不同患者右眼、左眼彩色眼底像,黃斑區小片狀深紅色病灶;1C、1D示分別圖1A、1B同眼IR像,黃斑區1個或多個邊界清晰、大小不一“地圖樣”或“花瓣樣”弱反射病灶
OCT檢查結果顯示,急性期10只眼,ONL、OPL呈強反射帶伴或不伴EZ和IZ弱反射(圖2A,2B);進展期14只眼,未見外層視網膜強反射帶,部分ONL變薄,EZ、IZ連續性中斷(圖2C)。橫斷面(en-face )OCT檢查,急性期ONL/EZ可見不同形狀的邊界清晰的強反射區域(圖2D,2E);進展期可見ONL/EZ無強反射病灶,僅見EZ/IZ與IR所示大小形狀一致的弱反射區域(圖2F)。OCTA檢查,視網膜深層毛細血管叢(DCP)血流密度降低16只眼;無明顯異常8只眼。FFA檢查,均未見明顯異常熒光(圖3A)。行ICGA檢查的4只眼,早期未見明顯異常熒光,晚期呈脈絡膜灌注不良弱熒光3只眼,與IR弱反射病灶形狀大小一致(圖3B)。
 圖2
急性黃斑神經視網膜病變患者初診時光相干斷層掃描(OCT)像 2A、2B為急性期患者;2C為。2A示急性期患者(圖1A同眼)B掃描像,黃斑區局灶外核層(ONL)強反射帶伴橢圓體帶(EZ)和嵌合體帶(IZ)弱反射。2B示急性期患者(圖1B同眼)B掃描像,外叢狀層(OPL)、ONL強反射帶,伴下方EZ、IZ節段狀弱反射。2C示進展期患者(病程9 d)B掃描像,OPL、ONL變薄,伴下方EZ、IZ不連續。2D、2E分別示圖1A、1B同眼橫斷面像,上圖為檢查結果,下圖為定位分層B掃描像(黃色線示定位分層)。ONL/EZ可見與紅外眼底像上形狀大小一致的強反射病灶。2F示圖2C同眼橫斷面像,上圖為檢查結果,下圖為定位分層B掃描像(黃色線示定位分層)。ONL/EZ層面未見強反射病灶,僅EZ/IZ可見邊界清晰的不規則弱反射病灶
圖2
急性黃斑神經視網膜病變患者初診時光相干斷層掃描(OCT)像 2A、2B為急性期患者;2C為。2A示急性期患者(圖1A同眼)B掃描像,黃斑區局灶外核層(ONL)強反射帶伴橢圓體帶(EZ)和嵌合體帶(IZ)弱反射。2B示急性期患者(圖1B同眼)B掃描像,外叢狀層(OPL)、ONL強反射帶,伴下方EZ、IZ節段狀弱反射。2C示進展期患者(病程9 d)B掃描像,OPL、ONL變薄,伴下方EZ、IZ不連續。2D、2E分別示圖1A、1B同眼橫斷面像,上圖為檢查結果,下圖為定位分層B掃描像(黃色線示定位分層)。ONL/EZ可見與紅外眼底像上形狀大小一致的強反射病灶。2F示圖2C同眼橫斷面像,上圖為檢查結果,下圖為定位分層B掃描像(黃色線示定位分層)。ONL/EZ層面未見強反射病灶,僅EZ/IZ可見邊界清晰的不規則弱反射病灶
 圖3
急性黃斑神經視網膜病變患者(圖1A同眼)熒光素眼底血管造影(FFA)、吲哚青綠血管造影(ICGA)像 3A示FFA晚期像,病灶處未見異常熒光;3B示ICGA晚期像,可見與紅外眼底像上形狀大小一致的脈絡膜灌注不良弱熒光病灶(白箭)
圖3
急性黃斑神經視網膜病變患者(圖1A同眼)熒光素眼底血管造影(FFA)、吲哚青綠血管造影(ICGA)像 3A示FFA晚期像,病灶處未見異常熒光;3B示ICGA晚期像,可見與紅外眼底像上形狀大小一致的脈絡膜灌注不良弱熒光病灶(白箭)
接受ERG檢查的12只眼均顯示感受器電位振幅降低;mf-ERG檢查可見局灶波形異常3只眼。視野檢查結果顯示與患者主訴一致的1個或多個中心、旁中心暗點(圖4A)。
 圖4
急性黃斑神經視網膜病變患者視野模式偏差概率圖 4A示初診時,多個中心及旁中心暗點;4B、4C示分別示初診后3、7 d,暗點逐漸縮小
圖4
急性黃斑神經視網膜病變患者視野模式偏差概率圖 4A示初診時,多個中心及旁中心暗點;4B、4C示分別示初診后3、7 d,暗點逐漸縮小
隨訪期間,急性期5例患者均主訴視力提高、暗點縮小,與視野變化相符(圖4B,4C);進展期7例中,病程7 d的1例患者主述視力僅略微提高,暗點無明顯縮小;其余6例患者視力及視野變化不明顯(表2)。隨病程延長,病灶面積大小無明顯變化,黃斑區暗紅色病灶顏色逐漸加深;IR無明顯變化。急性期10只眼,OCT可觀察到ONL、OPL強反射帶逐漸消失,7 d后僅可見EZ、IZ不連續,部分可見ONL變薄;en-face OCT可見ONL/EZ強反射區域逐漸縮小,1~2周內完全消失,EZ/IZ始終可見大小形態基本不變的弱反射區,與IR所示病灶大小形態一致(圖5,6)。
 圖5
急性黃斑神經視網膜病變患者初診后2周彩色眼底、光相干斷層掃描(OCT)像 5A、5B分別示圖1A、1B同眼彩色眼底像,隨病程進展病灶面積大小無明顯變化,病灶顏色較前更深;5C示圖2A同眼同位置OCT B掃描像,外叢狀層、外核層(ONL)強反射帶消失;5D示圖2B同眼同位置OCT B掃描像,節段性ONL變薄,橢圓體帶(EZ)和嵌合體帶(IZ)中斷;5E、5F分別示圖2D、2E同眼橫斷面OCT像,ONL/EZ未見強反射病灶,EZ/IZ始終可見邊界清晰的不規則弱反射病灶,與圖1C、1D中紅外眼底像所示弱反射病灶形態大小基本一致
圖5
急性黃斑神經視網膜病變患者初診后2周彩色眼底、光相干斷層掃描(OCT)像 5A、5B分別示圖1A、1B同眼彩色眼底像,隨病程進展病灶面積大小無明顯變化,病灶顏色較前更深;5C示圖2A同眼同位置OCT B掃描像,外叢狀層、外核層(ONL)強反射帶消失;5D示圖2B同眼同位置OCT B掃描像,節段性ONL變薄,橢圓體帶(EZ)和嵌合體帶(IZ)中斷;5E、5F分別示圖2D、2E同眼橫斷面OCT像,ONL/EZ未見強反射病灶,EZ/IZ始終可見邊界清晰的不規則弱反射病灶,與圖1C、1D中紅外眼底像所示弱反射病灶形態大小基本一致
 圖6
急性黃斑神經視網膜病變患眼初診后不同時間橫斷面光相干斷層掃描(OCT)像 上圖為檢查結果,下圖為B掃描定位分層像(黃色線示定位分層)。6A~6C分別示急性期患者初診1、3、7 d,外核層(ONL)/橢圓體帶(EZ)強反射區域逐漸縮小;6D為初診后7 d,ONL/EZ可見邊界清晰弱反射病灶
圖6
急性黃斑神經視網膜病變患眼初診后不同時間橫斷面光相干斷層掃描(OCT)像 上圖為檢查結果,下圖為B掃描定位分層像(黃色線示定位分層)。6A~6C分別示急性期患者初診1、3、7 d,外核層(ONL)/橢圓體帶(EZ)強反射區域逐漸縮小;6D為初診后7 d,ONL/EZ可見邊界清晰弱反射病灶
3 討論
AMN發病機制不清,可能的危險因素包括女性、口服避孕藥、流感樣癥狀、脫水、低血容量、貧血、創傷、休克、血小板減少、紅斑狼瘡、白細胞血癥、Susac綜合征、登革熱等[2, 5-6]。本病自1975年被描述以來,據統計其患病率低于每百萬1例[7]。COVID-19全球流行后,AMN患病率突然增加[7-8]。Azar等[3]指出,AMN的診斷率從2019年每十萬0.66例增加到2020年每十萬8.97例。2022年12月之前,我院確診AMN患者低于眼科就診患者量的十萬分之一。而自其后COVID-19國內流行開始,短時間內我院即接診AMN患者12例,患者發病時間集中于2022年12月中下旬,且均為COVID-19后1~2 d出現眼部癥狀,除SARS-CoV-2核酸檢測陽性外,全身及實驗室檢查均未發現其他可能病因,證明AMN發生與COVID-19存在重要關聯。
SARS-CoV-2可與血管緊張素轉換酶2受體結合,可在視網膜中表達并引起視網膜毛細血管內皮損傷[4],從而引起視網膜淺層、中層及DCP缺血,視網膜淺層毛細血管叢缺血可致其毛細血管前小動脈阻塞導致棉絨斑,這解釋了本組2只眼出現單個棉絨斑的原因。部分AMN患者OCTA檢查顯示DCP血流密度降低[8-11],提示DCP缺血。本組24只眼中,DCP血流密度降低16只眼。FFA檢查沒有明顯發現,有學者認為是因為FFA所顯示的視網膜灌注圖像不能明確顯示DCP[12]。視網膜外層是由脈絡膜毛細血管(CC)和DCP共同供應的一個脆弱的分水嶺區域,CC的血流量減少也被多次討論研究[13]。本組行ICGA檢查的4只眼中,有3只眼晚期呈脈絡膜灌注不良弱熒光,進一步證明AMN患眼存在DCP缺血及CC血流量減少。而年輕女性脈絡膜的性別特異性,血流動力學更易缺血,這可能解釋約90%的AMN患者為女性這一現象[14],與本組91.7%的患者為女性結果相符。
有學者回顧分析了AMN患者156只眼的臨床資料,發現其雙眼發病率為54% [2],而COVID-19相關AMN雙眼發病率為67%[8]。本組患者100%為雙眼發病,可能表明COVID-19患者較其他情況下更容易患AMN。
AMN患者可通過多模式影像檢查確診,病變采用OCT和IR描述[9]。本組患者急性期、進展期分別為5例10只眼和7例14只眼,通過間隔2~3 d的嚴密隨訪,發現急性期患眼病程7 d內ONL、OPL強反射帶逐漸消退,進展期患眼則無法觀察到ONL、OPL的強反射帶,僅見局灶EZ及IZ不連續。本組所有患眼IR均可見黃斑區1個或多個邊界清晰、大小不一的“地圖樣”或“花瓣樣”弱反射病灶,與患者主訴暗點大小及形狀及視野所示暗點基本相符。通過本組患眼不同時期的觀察比對,我們發現,彩色眼底照相、IR雖可以顯示病灶,但無法觀察到急性期及進展期病灶的細微變化,OCT B掃描無法顯示病灶全貌。而en-face OCT是一種層析圖像處理技術,通過整合來自整個A掃描的數據,能更清晰勾勒出不同層面病灶大小,且能精確反應出不同時期的病灶變化,對臨床分析AMN病情非常有幫助。Bellot等[15]認為,單次采集OCT的各種形式足以診斷AMN。
AMN尚無標準治療方案,有報道全身使用糖皮質激素有助于暗點的消退[16],但尚缺乏臨床隨機對照試驗數據支持。本組急性期患者無論是否使用糖皮質激素,均予以口服擴張血管及營養神經藥物,治療后視力迅速提高、暗點縮小;而進展期患者病情變化不明顯,提示早期擴張血管、改善微循環治療有效,而糖皮質激素治療尚無臨床數據支持。