引用本文: 宋彬, 黃子星. CT檢查在腹部創傷診療中的應用價值. 中國普外基礎與臨床雜志, 2015, 22(3): 263-267. doi: 10.7507/1007-9424.20150071 復制
版權信息: ?四川大學華西醫院華西期刊社《中國普外基礎與臨床雜志》版權所有,未經授權不得轉載、改編
近30多年來,隨著各種影像學技術的飛速發展和不斷完善,影像學檢查在疾病的診療過程中發揮著越來越重要和中心的作用。對急性創傷患者而言,在眾多的影像學檢查技術中,CT檢查由于其突出的空間分辨率、快捷的掃描速度、對形態學細節的精細顯示以及對血流動力學改變的準確反映,已成為主要的評價手段。特別是在腹部創傷領域,不論是顯示腹部臟器(實質和空腔臟器)的損傷,還是顯示腹膜腔、腹膜后和腹壁的異常,不論是發現創傷改變,還是評估其嚴重程度及指導治療,CT檢查都可發揮極為重要的作用,已成為評價腹部創傷(尤其是腹部鈍性損傷)的首選影像學方法[1]。現筆者簡要介紹腹部CT檢查技術及腹部創傷常見的CT表現。
1 腹部CT檢查技術
多排螺旋CT技術的迅猛發展,使得CT掃描速度越來越快,掃描層厚越來越薄,圖像質量越來越高,并且可以利用圖像數據進行各種圖像后處理,能更好地觀察創傷情況。對腹部創傷患者而言,只做腹部CT平掃是不夠的,只要條件許可,都應該做增強CT掃描。理想的腹部創傷CT掃描規程應該是最大程度地檢測出損傷,同時對患者的傷害最小。多排螺旋CT能進行多時相掃描,其經典的掃描流程包括:平掃、增強掃描動脈期及增強掃描門靜脈期。根據傷情的需要,可增加延遲期掃描。增強掃描動脈期對于活動性出血和動脈損傷(斷裂、栓塞等)能良好地顯示。增強掃描門靜脈期時實質臟器能均勻強化,故能清晰襯托出損傷灶。每個腹部臟器的強化峰值時間點均不一樣,相對來說,在門靜脈期時各個腹部臟器都達到較好的強化,因此在門靜脈期能最大程度地同時檢測各臟器的損傷情況。若在門靜脈期檢測到不確定的臟器損傷,那么延遲期掃描就十分有必要。延遲期掃描可以提高尿路損傷的檢測敏感性,能檢出實質臟器的脈管系統損傷。
高質量CT圖像對創傷診療的作用越發重要,但隨之而來的是患者接受X射線輻射劑量的增加。圖像質量與輻射防護是相矛盾的,適當提高射線劑量可提高圖像質量,使病灶更清晰,但射線劑量增加會增大輻射傷害。因此,在圖像質量滿足診斷需要的基礎上,要盡可能降低檢查劑量。國內外研究者在CT低劑量掃描技術上進行了較多研究[2],目前腹部低劑量掃描技術已逐漸成為臨床常規技術。
2 CT檢查在腹部創傷診療中的應用
腹部創傷患者往往是復合傷,比如合并胸部創傷、頭部創傷、脊柱創傷等,因此需要影像學檢查能快速、準確地判斷創傷情況,以快速合理分流傷者以及制定治療計劃。有研究[3]表明,對于復合傷患者行多層螺旋CT一站式檢查能節約檢查時間,并且診斷準確性較高,有助于對患者進行快速、合理及有效地分流,可作為群體應急事件中復合傷的首選檢查方法。常見的腹部創傷主要有脾臟損傷、肝臟損傷、胰腺損傷、腸管損傷和腎及腎上腺損傷。
2.1 脾臟損傷
脾臟是最常見的腹部損傷器官,CT圖像能較好地顯示,增強CT檢查檢出顯著脾臟損傷的準確率較高,且有助于確定是否有脾血管損傷及是否存在活動性出血。常見的脾臟損傷有:挫傷、撕裂傷、實質血腫及包膜下血腫;少見的損傷有:活動性出血、梗塞及碎裂。①挫傷:CT平掃圖像一般不能顯示;CT增強掃描圖像表現為模糊的低密度影,強化程度較正常脾實質弱,隨訪復查挫傷區域可恢復至正常脾實質表現。②撕裂傷:CT圖像表現為脾實質內線狀較低密度影,有時平掃不一定能顯示出輕微的撕裂,而增強掃描會顯示清楚(圖 1)。脾臟外形可呈分葉狀,故有時其葉裂很難與小的包膜下撕裂鑒別。CT矢狀面及冠狀面重建有助于兩者的鑒別診斷。③實質血腫:新鮮血腫表現為脾實質內稍高或等密度影,隨時間推移,血腫密度逐漸降低至液體影。CT增強掃描時,脾實質明顯強化,而血腫不強化,表現為脾實質內斑片無強化低密度區。④包膜下血腫:新鮮血腫表現為包繞脾實質的半月形或梭形稍高或等密度影(圖 2),隨時間推移,血腫密度逐漸降低至液體影。CT增強掃描時無強化。⑤活動性出血:增強掃描時對比劑外溢,提示血管損傷。⑥梗塞:脾實質內存在楔形低密度區,尖端指向脾門,基底部位于脾外緣,邊界清楚或模糊,增強掃描時梗死灶不強化,顯示更清楚。若梗塞灶內伴有出血,可呈稍高密度影。增強掃描時若整個脾臟無強化,則為整個脾臟梗塞。梗塞表現提示血管損傷,整個脾臟梗塞則強烈提示脾門血管中斷。⑦碎裂:脾臟破裂成多份小碎片,碎片可強化或無強化,碎片周圍為血腫及積液。需要注意的是,脾臟不均勻的血管淋巴組織導致其在動脈期時表現為“花斑脾”樣改變,因此動脈期圖像很難明確脾臟損傷,等到延遲至少70 s時掃描、脾臟呈均勻強化時,才能最好地檢出損傷。
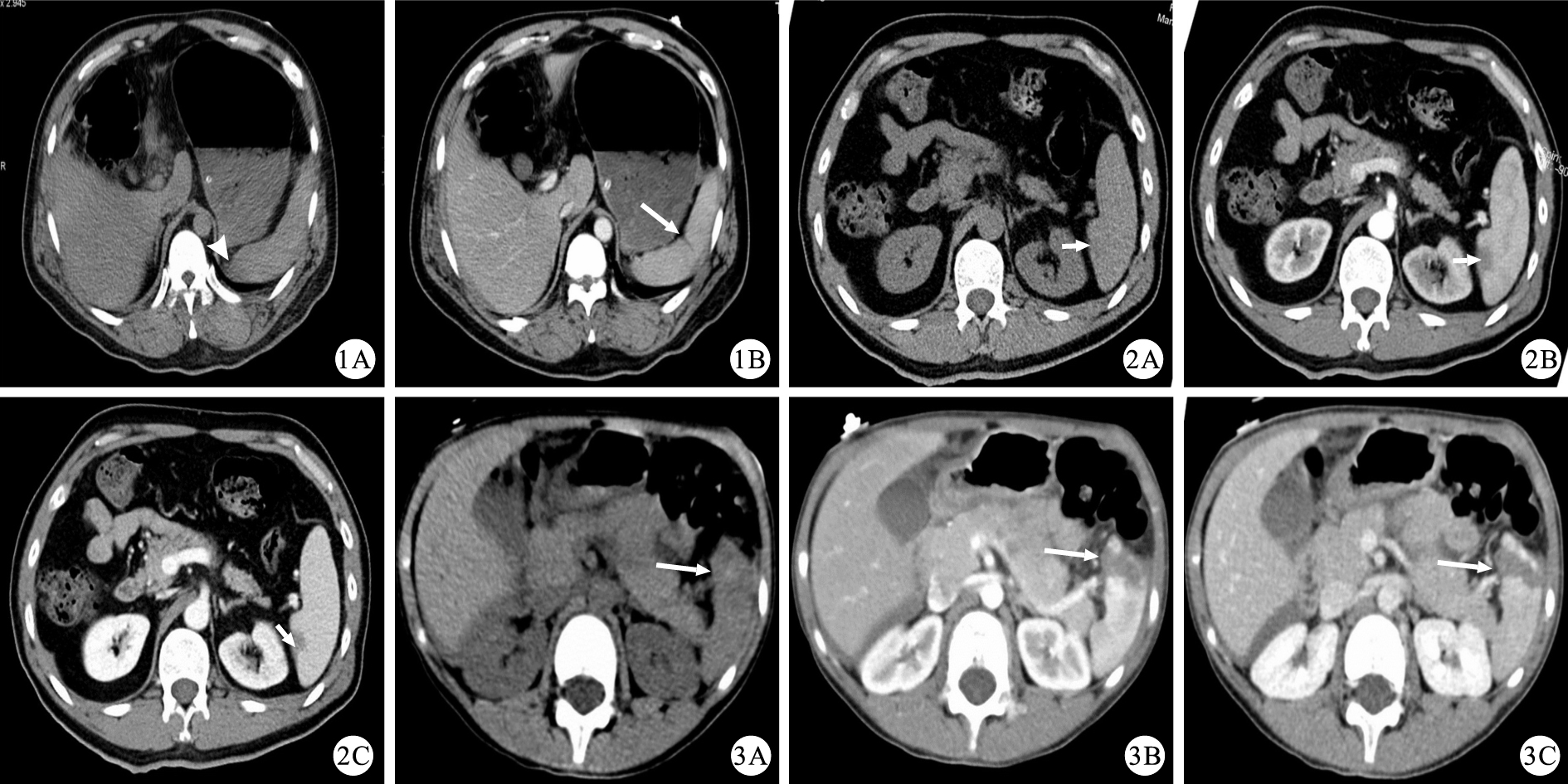 圖1
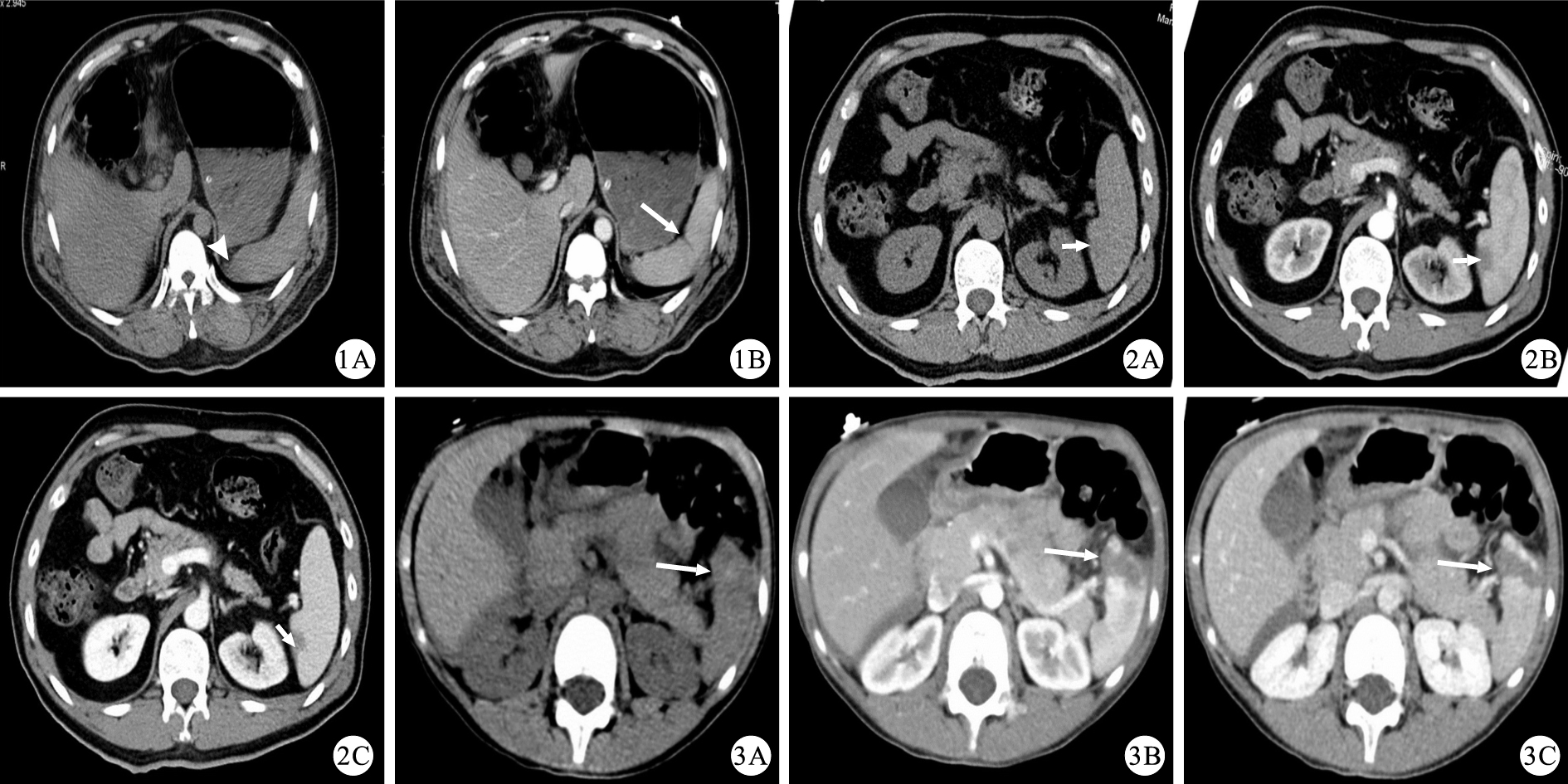
示脾臟撕裂傷的CT檢查結果。1A:CT平掃圖像示脾臟未見明顯異常密度影,脾周有少許積液(白箭頭);1B:CT增強掃描門靜脈期圖像示脾臟中份見由內側緣包膜延伸向深面的線狀低密度影(白箭),美國創傷外科協會(AAST)分級為Ⅰ級 ? ?圖 2 示脾臟包膜下小血腫的CT檢查結果。2A:CT平掃圖像示脾臟(白箭)未見明顯異常密度影;2B:CT增強掃描動脈期圖像示脾臟強化不均勻,脾臟內側緣包膜下見斑片無強化影(白箭);2C:CT增強掃描門靜脈期圖像示脾臟內側緣包膜下的斑片無強化影仍無強化(白箭),脾臟其余區域強化均勻,AAST分級為Ⅰ級 ? ?圖 3 示脾臟撕裂傷伴血腫的CT檢查結果。3A:CT平掃圖像示脾臟前下份局部密度稍增高(白箭);3B:CT增強掃描動脈期圖像示脾臟強化不均勻,脾臟前下份見條片狀無強化影(白箭),由內側緣至外側緣,邊界稍顯模糊,包膜不連續;3C:CT增強掃描門靜脈期圖像示脾臟前下份的條片狀無強化影仍無強化(白箭),邊界清楚,包膜不連續,脾臟其余區域強化均勻,AAST分級為Ⅲ級
圖1
示脾臟撕裂傷的CT檢查結果。1A:CT平掃圖像示脾臟未見明顯異常密度影,脾周有少許積液(白箭頭);1B:CT增強掃描門靜脈期圖像示脾臟中份見由內側緣包膜延伸向深面的線狀低密度影(白箭),美國創傷外科協會(AAST)分級為Ⅰ級 ? ?圖 2 示脾臟包膜下小血腫的CT檢查結果。2A:CT平掃圖像示脾臟(白箭)未見明顯異常密度影;2B:CT增強掃描動脈期圖像示脾臟強化不均勻,脾臟內側緣包膜下見斑片無強化影(白箭);2C:CT增強掃描門靜脈期圖像示脾臟內側緣包膜下的斑片無強化影仍無強化(白箭),脾臟其余區域強化均勻,AAST分級為Ⅰ級 ? ?圖 3 示脾臟撕裂傷伴血腫的CT檢查結果。3A:CT平掃圖像示脾臟前下份局部密度稍增高(白箭);3B:CT增強掃描動脈期圖像示脾臟強化不均勻,脾臟前下份見條片狀無強化影(白箭),由內側緣至外側緣,邊界稍顯模糊,包膜不連續;3C:CT增強掃描門靜脈期圖像示脾臟前下份的條片狀無強化影仍無強化(白箭),邊界清楚,包膜不連續,脾臟其余區域強化均勻,AAST分級為Ⅲ級
美國創傷外科協會(AAST) 根據脾臟損傷的傳統CT(非多排螺旋CT)影像表現(撕裂傷和血腫的大小及位置)制定了脾損傷分級標準[4]。Ⅰ級:包膜下血腫<10%表面面積,實質撕裂深度<1 cm;Ⅱ級:包膜下血腫占表面面積的10%~50%,血腫直徑<5 cm,實質撕裂深度1~3 cm,未累及小梁血管;Ⅲ級:包膜下血腫>50%表面面積,實質撕裂深度>3 cm或累及小梁血管(圖 3);Ⅳ級:撕裂累及脾段或脾門血管,>25%脾體積缺血;Ⅴ級:脾門血管中斷或脾實質完全碎裂。Ⅲ級及以上的脾損傷常常需要手術。但是該分級標準在臨床實踐中預測患者預后方面的價值相對較差,并且分級標準中只有判斷患者需要進行手術的標準,而沒有判斷患者不需要進行手術的標準,不能有效指導臨床確定是否該行保守治療[5-6]。因此需要考慮除了撕裂與血腫以外的一些因素,比如腹腔積血量、活動性出血、血管損傷(假性動脈瘤和動靜脈瘺)等。
2007年有放射學學者[7]提出了基于多排螺旋CT檢查的脾損傷的新分級系統。Ⅰ級:包膜下血腫厚度<1 cm,實質撕裂深度<1 cm,實質血腫直徑<1 cm;Ⅱ級:包膜下血腫厚度為1~3 cm,實質撕裂深度為1~3 cm,實質血腫直徑為1~3 cm;Ⅲ級:包膜破裂,包膜下血腫厚度>3 cm,實質撕裂深度>3 cm,實質血腫直徑>3 cm;ⅣA級:實質內或包膜下活動性出血,脾血管損傷(假性動脈瘤或動靜脈瘺),脾破裂;ⅣB級:腹腔內活動性出血。該分級系統包含了血管損傷和活動性出血,相比于AAST分級系統,其能提高患者是否需要介入的預測準確度。不過其對CT圖像的判讀主要是基于門靜脈期及延遲期,不包括動脈期,但不是所有血管損傷都能通過門靜脈期及延遲期就可以檢出的,因此有學者[8]認為,該分級系統還應包括動脈期影像表現。
2.2 肝臟損傷
肝臟損傷是僅次于脾臟損傷的常見腹部創傷,多數的肝臟鈍性傷可以通過非手術的方式治療,對肝臟創傷及時和準確地診斷與分類對指導臨床管理決策十分重要。常見的肝臟損傷有:挫傷、撕裂傷、實質血腫及包膜下血腫;少見的損傷有:活動性出血、梗塞和碎裂。①挫傷:CT平掃圖像難以清晰顯示,增強掃描圖像表現為強化較正常肝實質稍弱、邊界模糊的區域(圖 4)。②撕裂傷:CT平掃圖像表現為線狀的較低密度影,也常常表現為分枝狀的較低密度區影,增強掃描時沒有強化(圖 5)。撕裂傷早期邊緣呈銳利的鋸齒狀,隨時間推移邊緣逐漸模糊。部分患者可出現撕裂傷附近的門靜脈分支周圍低密度區改變(圖 5),提示可能是血液進入門靜脈周圍結締組織內。多條線狀或從肝門向外的輻射狀撕裂,稱為“熊爪征”(圖 6)。肝臟撕裂累及肝包膜常引起肝周及腹腔內積血;如果累及肝裸區,常會引起較大的腹膜后血腫。③實質血腫:其密度與受傷時間有關,新鮮血腫的密度等或稍高于實質,隨著時間推移,血腫密度逐漸降低。增強掃描時無強化,呈較低密度,邊界清楚(圖 5)。④包膜下血腫:包膜下見新月形稍低密度影,并擠壓相鄰肝實質。⑤損傷如果累及到血管,可能出現對比劑外溢、門靜脈分流、動靜脈瘺和撕裂傷附近的肝梗塞。
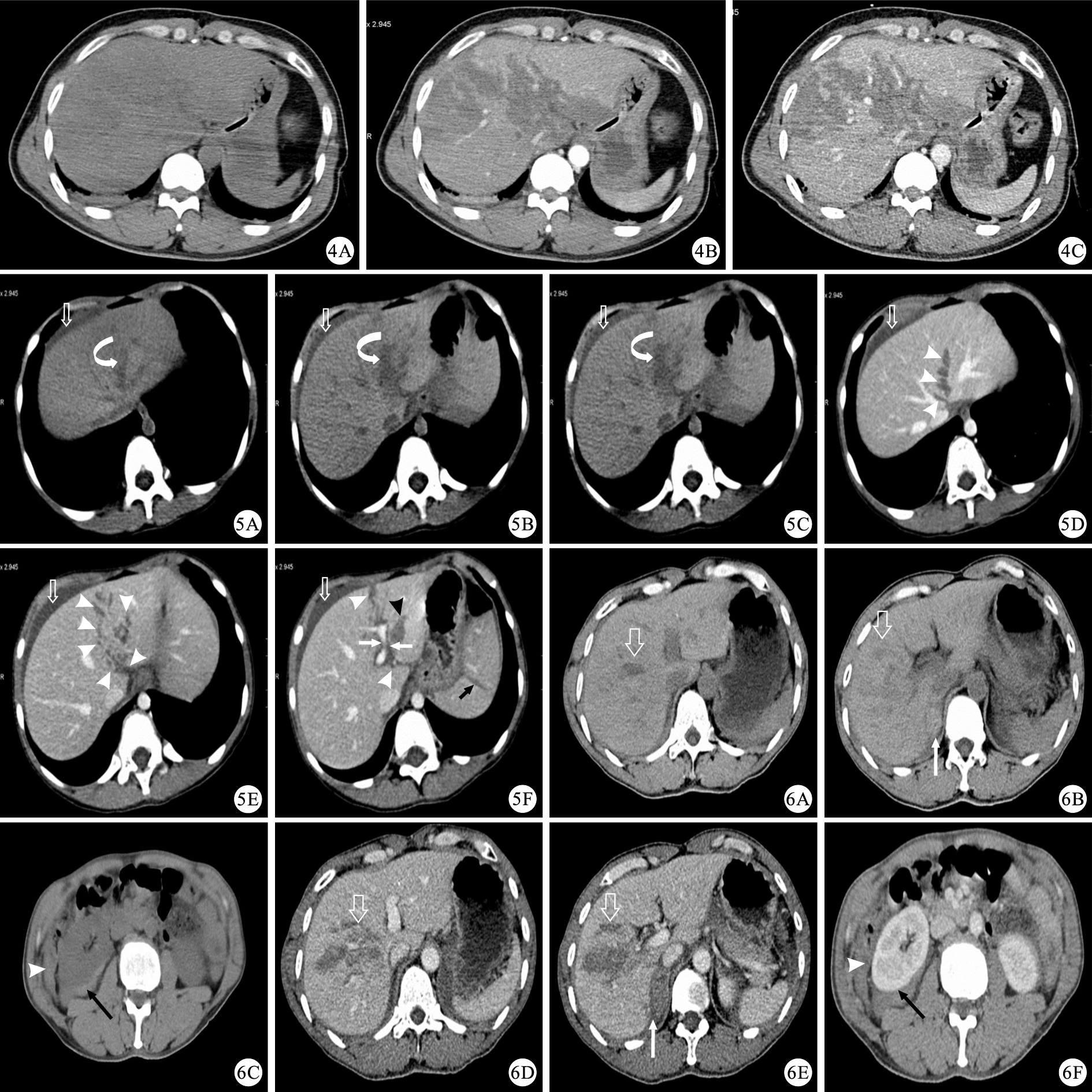 圖2
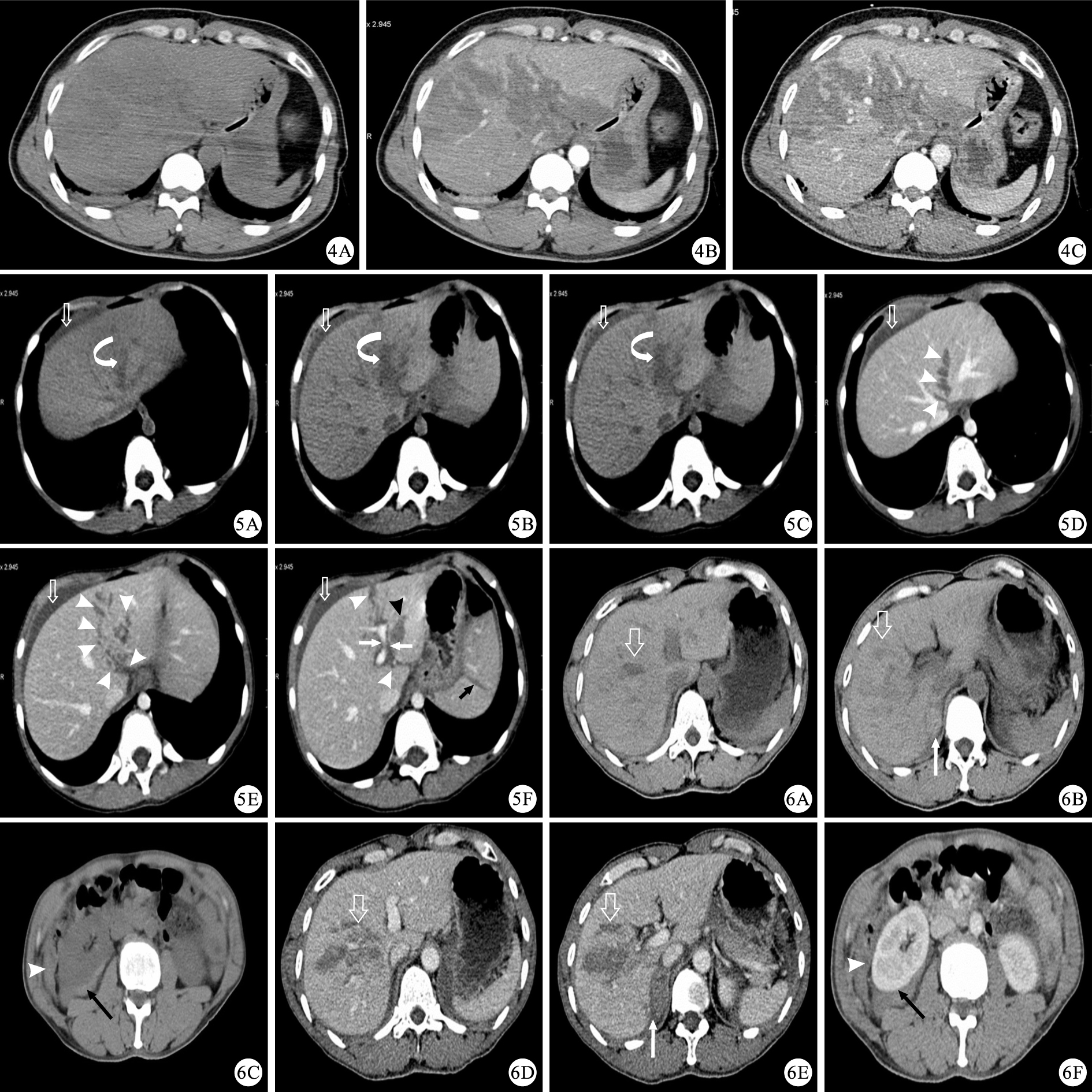
示肝臟大面積挫傷的CT檢查結果。4A:CT平掃圖像示肝臟實質未見明顯異常密度,局部區域密度可疑稍減低;4B:CT增強掃描動脈期圖像示肝左外葉至肝右后葉見不規則片狀強化減弱區域,邊界模糊;4C:CT增強掃描門靜脈期圖像示強化減弱區域內的門靜脈分支血管形態正常,AAST分級為Ⅰ級 ? ?圖 5 示肝臟撕裂傷伴血腫、脾臟撕裂傷的CT檢查結果。5A~5C:CT平掃圖像示肝左葉見斑片狀稍低密度區域(彎白箭),邊界模糊,肝周少量積液(空心白箭)。5D~5F:CT增強掃描門靜脈期圖像示肝周少量積液(空心白箭),肝左內葉多處條狀、樹枝狀低密度影(白箭頭),為撕裂傷,并撕裂及至第二肝門、門靜脈左支分支附近;門靜脈左支分支周圍見低密度影(白箭);門靜脈左支旁見斑片狀較低密度影(黑箭頭),邊界清楚,平掃未見顯示,為實質血腫;脾臟可見撕裂傷(黑箭) ? ?圖 6 示肝臟撕裂傷、肝周積血、右腎包膜下血腫的CT檢查結果。6A~6C:CT平掃圖像示肝右葉見稍低密度模糊影(空心白箭),肝下間隙積血(白箭頭),右腎包膜下血腫(黑箭),右腎上腺血腫(白箭);6D~6F:CT增強掃描門靜脈期圖像示肝右葉見自肝門向外的平行的條狀低密度無強化影(空心白箭),為撕裂傷,肝下間隙積血(白箭頭),右腎包膜下血腫(黑箭),右腎上腺血腫(白箭)
圖2
示肝臟大面積挫傷的CT檢查結果。4A:CT平掃圖像示肝臟實質未見明顯異常密度,局部區域密度可疑稍減低;4B:CT增強掃描動脈期圖像示肝左外葉至肝右后葉見不規則片狀強化減弱區域,邊界模糊;4C:CT增強掃描門靜脈期圖像示強化減弱區域內的門靜脈分支血管形態正常,AAST分級為Ⅰ級 ? ?圖 5 示肝臟撕裂傷伴血腫、脾臟撕裂傷的CT檢查結果。5A~5C:CT平掃圖像示肝左葉見斑片狀稍低密度區域(彎白箭),邊界模糊,肝周少量積液(空心白箭)。5D~5F:CT增強掃描門靜脈期圖像示肝周少量積液(空心白箭),肝左內葉多處條狀、樹枝狀低密度影(白箭頭),為撕裂傷,并撕裂及至第二肝門、門靜脈左支分支附近;門靜脈左支分支周圍見低密度影(白箭);門靜脈左支旁見斑片狀較低密度影(黑箭頭),邊界清楚,平掃未見顯示,為實質血腫;脾臟可見撕裂傷(黑箭) ? ?圖 6 示肝臟撕裂傷、肝周積血、右腎包膜下血腫的CT檢查結果。6A~6C:CT平掃圖像示肝右葉見稍低密度模糊影(空心白箭),肝下間隙積血(白箭頭),右腎包膜下血腫(黑箭),右腎上腺血腫(白箭);6D~6F:CT增強掃描門靜脈期圖像示肝右葉見自肝門向外的平行的條狀低密度無強化影(空心白箭),為撕裂傷,肝下間隙積血(白箭頭),右腎包膜下血腫(黑箭),右腎上腺血腫(白箭)
與脾臟損傷分級系統一樣,AAST基于CT上肝臟損傷的影像表現(撕裂傷和血腫的大小及位置)制定了肝臟損傷分級系統[4]。Ⅰ級:包膜下血腫<10%面積,撕裂深度<1 cm;Ⅱ級:包膜下血腫占10%~50%面積,實質內血腫直徑<10 cm,撕裂深度為1~3 cm或撕裂長度<10 cm;Ⅲ級:包膜下血腫>50%表面面積;包膜下血腫破裂伴活動性出血,實質內血腫直徑大于10 cm,撕裂深度>3 cm;Ⅳ級:實質破裂累及25%~75%肝葉,或累及1個肝葉內的1~3個肝段;Ⅴ級:實質破裂>75%肝葉或累及1個肝葉內3個以上肝段,為近肝靜脈損傷;Ⅵ級:肝撕脫。該分級系統在臨床中已經得到廣泛的應用,但在指導臨床后續管理以及預測肝損傷并發癥上仍然有不足[9-10]。該分級系統以外的一些影像表現在指導臨床管理決策上也是有價值的,比如:損傷累及到主要的肝靜脈者常需要進行手術以控制持續性出血;存在活動性出血進入腹腔者,常需要血管介入手術;腹腔大量積血者,需要進行手術。
2.3 胰腺損傷
胰腺損傷發生較少,目前多層螺旋CT檢查診斷胰腺損傷的敏感性為70%~95% [11-15]。胰腺損傷早期行CT檢查可能無異常發現,特別是在受傷后12 h內[13]。胰腺損傷的CT表現為胰腺局部腫大、胰周脂肪間隙模糊及積液,積液提示胰腺損傷。胰腺頸部和體部是最容易損傷的部位。胰腺損傷分為挫傷、撕裂傷和橫斷。①挫傷:CT圖像表現為正常強化胰腺實質內的局限性低密度灶。②撕裂傷:CT圖像表現為線狀低密度影,通常垂直于胰腺長軸(圖 7)。受傷后12 h內,CT圖像難以顯示胰腺撕裂,因撕裂實質碎片間出血或相互鄰近,常掩蓋破裂表現;隨后,外漏的胰液(消化酶)造成水腫、炎癥及自身消化反應,損傷顯示較為明顯。由于胰腺的血管和導管呈線形分布,因此有胰腺頸部1 cm撕裂傷者的死亡率會比胰腺尾部同樣損傷者高得多。③橫斷:撕裂如果穿過整個胰腺,即是橫斷。④胰管損傷:CT圖像無法直接顯示胰管的完整性,深的撕裂(>50%)或橫斷提示有胰管損傷[14]。磁共振胰膽管水成像(MRCP)可以準確和無創地顯示主胰管損傷[16]。
AAST亦有胰腺創傷分級[17]。Ⅰ級,輕微挫傷或撕裂傷、未累及胰管;Ⅱ級,明顯挫傷或撕裂傷,累及胰管或并胰實質壞死;Ⅲ級,遠端胰腺斷裂或實質損傷并胰管損傷(圖 7);Ⅳ級,近端胰腺斷裂或實質損傷累及壺腹部(圖 8);Ⅴ級,胰頭部碎裂(圖 9)。
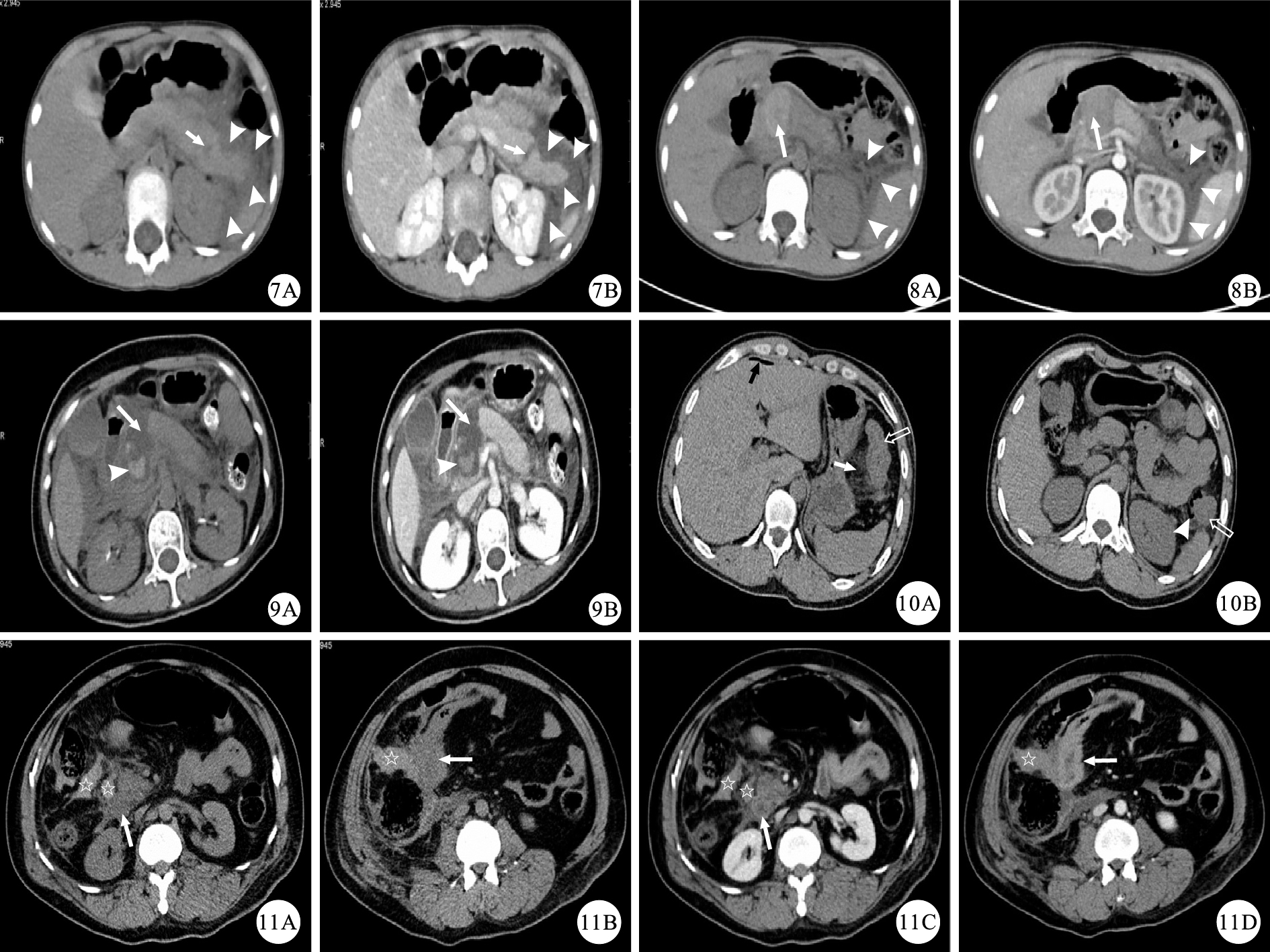 圖3
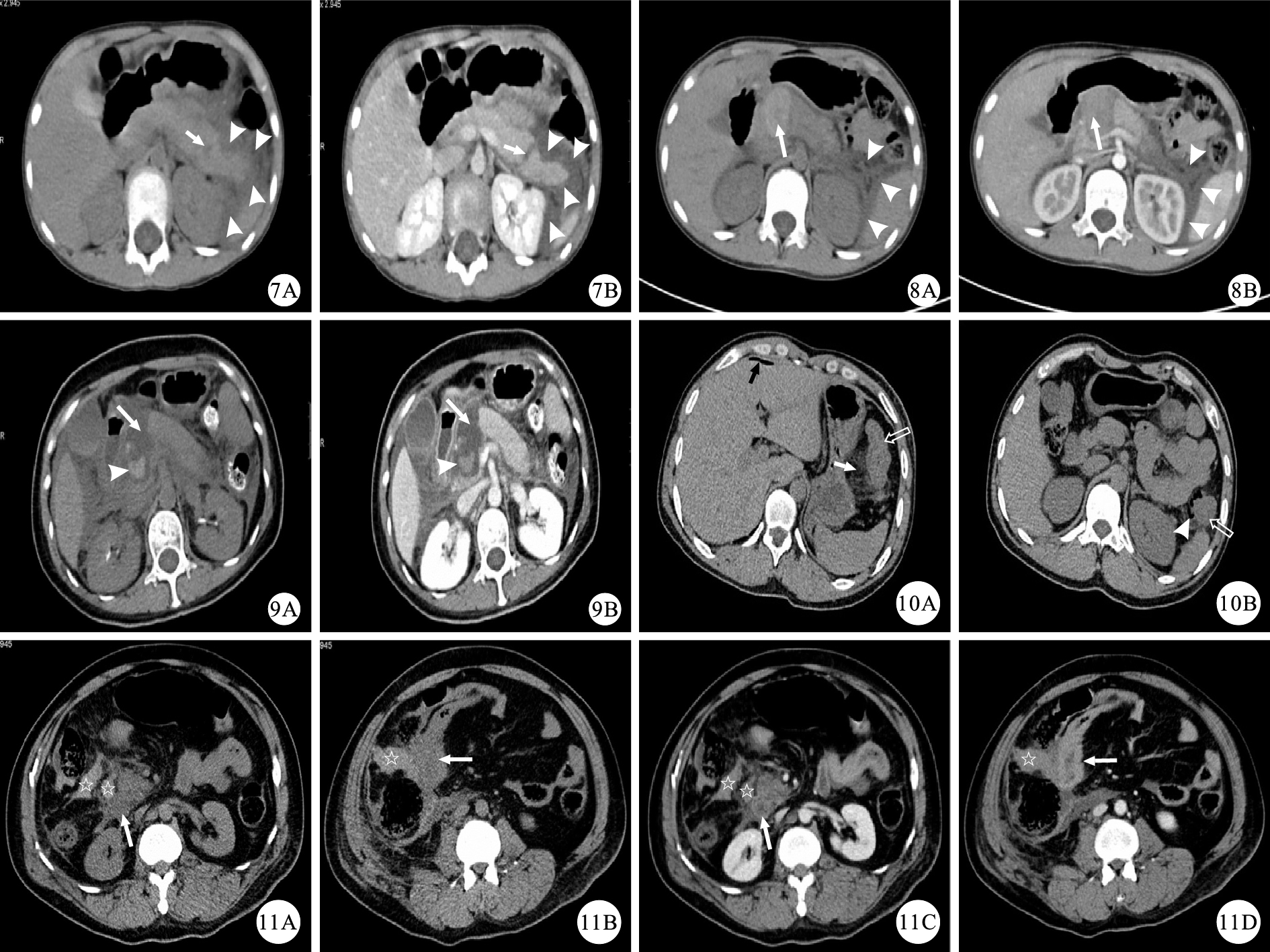
示胰腺體部撕裂傷的CT檢查結果。7A:CT平掃圖像示胰腺體部遠端可疑線狀低密度影(白箭),胰周積液(白箭頭);7B:CT增強掃描門靜脈期圖像示胰腺體部遠端見垂直于胰腺長軸的撕裂傷(白箭),幾乎貫穿胰腺,胰管受累,胰周較多積液(白箭頭),AAST分級Ⅲ級 ? ?圖 8 示胰腺頸部斷裂、血腫形成的CT檢查結果。8A:CT平掃圖像示胰腺頸部見稍高密度腫塊(白箭),左腎旁前間隙少量積液(白箭頭);8B:CT增強掃描動脈期圖像示胰腺頸部稍高密度腫塊無強化(白箭),胰腺頸部結構消失,為胰腺頸部斷裂伴血腫形成(白箭頭),AAST分級Ⅳ級 ? ?圖 9 示胰腺頭頸部碎裂的CT檢查結果。9A:CT平掃圖像示胰腺頭部及頸部結構消失,為片狀低密度影(白箭),其內見稍高密度結節影(白箭頭);9B:CT增強掃描門靜脈期圖像示胰腺頭部及頸部結構消失,局部積液(白箭),其內稍高密度結節無強化(白箭頭),為血腫,AAST分級Ⅴ級 ? ?圖 10 示腸管損傷的CT檢查結果。10A及10B:CT平掃圖像示結腸腸管腫脹(空心白箭),系膜腫脹(白箭),腸管外積氣(白箭頭),肝周游離積氣(黑箭) ? ?圖 11 示腸系膜血腫的CT檢查結果。11A及11B:CT平掃圖像示右側腸系膜見血腫(白星),腸系膜腫脹,鄰近腸管腫脹(白箭);11C及11D:CT增強掃描門靜脈期圖像示腸系膜血腫未見強化(白星),鄰近腸管壁腫脹(白箭)
圖3
示胰腺體部撕裂傷的CT檢查結果。7A:CT平掃圖像示胰腺體部遠端可疑線狀低密度影(白箭),胰周積液(白箭頭);7B:CT增強掃描門靜脈期圖像示胰腺體部遠端見垂直于胰腺長軸的撕裂傷(白箭),幾乎貫穿胰腺,胰管受累,胰周較多積液(白箭頭),AAST分級Ⅲ級 ? ?圖 8 示胰腺頸部斷裂、血腫形成的CT檢查結果。8A:CT平掃圖像示胰腺頸部見稍高密度腫塊(白箭),左腎旁前間隙少量積液(白箭頭);8B:CT增強掃描動脈期圖像示胰腺頸部稍高密度腫塊無強化(白箭),胰腺頸部結構消失,為胰腺頸部斷裂伴血腫形成(白箭頭),AAST分級Ⅳ級 ? ?圖 9 示胰腺頭頸部碎裂的CT檢查結果。9A:CT平掃圖像示胰腺頭部及頸部結構消失,為片狀低密度影(白箭),其內見稍高密度結節影(白箭頭);9B:CT增強掃描門靜脈期圖像示胰腺頭部及頸部結構消失,局部積液(白箭),其內稍高密度結節無強化(白箭頭),為血腫,AAST分級Ⅴ級 ? ?圖 10 示腸管損傷的CT檢查結果。10A及10B:CT平掃圖像示結腸腸管腫脹(空心白箭),系膜腫脹(白箭),腸管外積氣(白箭頭),肝周游離積氣(黑箭) ? ?圖 11 示腸系膜血腫的CT檢查結果。11A及11B:CT平掃圖像示右側腸系膜見血腫(白星),腸系膜腫脹,鄰近腸管腫脹(白箭);11C及11D:CT增強掃描門靜脈期圖像示腸系膜血腫未見強化(白星),鄰近腸管壁腫脹(白箭)
2.4 腸管及腸系膜創傷
腸管最容易受傷的部位是空腸近端和回腸遠端。各種CT征象可以幫助診斷腸管及腸系膜損傷,但遺憾的是敏感性高的征象其特異性并不高,特異性高的征象其敏感性不高[18-22]。把各種征象結合起來考慮有助于提高臨床重要性損傷的診斷率。腸管損傷特異性的CT征象包括:腸管壁連續性中斷、口服對比劑外溢、腹腔游離積氣(圖 10)、腹膜后積氣等。腸管損傷特異性低但敏感性高的CT征象包括:明顯的局部腸管壁增厚、腸管壁異常強化、腸系膜上邊界模糊的密度增高影、腹腔游離積液等(圖 10)。腸系膜損傷的特異性CT征象包括:腸系膜血腫(圖 11)、增強掃描時腹膜腔見對比劑滲出、腸系膜血管管壁明顯不規則、腸系膜血管走行突然截斷等。
2.5 腎臟及腎上腺損傷
腎臟及腎上腺損傷較肝損傷或脾損傷少見,其單獨損傷則更少見,通常是復合傷的一部分,多為鈍性閉合傷。CT檢查可以明確腎臟及腎上腺損傷的類型和范圍。不同的損傷均可伴有包膜下或腎周血腫。①挫傷:CT平掃圖像表現為彌漫性或局限性的腎腫脹,可以含有點狀高密度新鮮出血灶,增強掃描圖像表現為延遲強化或強化程度降低。②撕裂傷:CT圖像表現為正常強化實質內的線狀無強化區。③碎裂:CT圖像表現為多發線狀無強化區,有分隔開強化或不強化的腎臟碎片,腎段血管常撕裂。④腎蒂損傷:CT圖像表現為腎梗塞或腎淤血性改變。⑤集合系統損傷:延遲掃描時對比劑和尿液外溢。
3 小結
腹部創傷最佳的影像學檢查方法是CT檢查,增強CT檢查能檢出絕大多數的腹部創傷,各種腹部創傷都有相應的典型影像表現。針對每個傷者采取個性化的掃描,能提高損傷評價的準確性,同時還能夠評估損傷的嚴重程度,幫助臨床治療決策的制定。
近30多年來,隨著各種影像學技術的飛速發展和不斷完善,影像學檢查在疾病的診療過程中發揮著越來越重要和中心的作用。對急性創傷患者而言,在眾多的影像學檢查技術中,CT檢查由于其突出的空間分辨率、快捷的掃描速度、對形態學細節的精細顯示以及對血流動力學改變的準確反映,已成為主要的評價手段。特別是在腹部創傷領域,不論是顯示腹部臟器(實質和空腔臟器)的損傷,還是顯示腹膜腔、腹膜后和腹壁的異常,不論是發現創傷改變,還是評估其嚴重程度及指導治療,CT檢查都可發揮極為重要的作用,已成為評價腹部創傷(尤其是腹部鈍性損傷)的首選影像學方法[1]。現筆者簡要介紹腹部CT檢查技術及腹部創傷常見的CT表現。
1 腹部CT檢查技術
多排螺旋CT技術的迅猛發展,使得CT掃描速度越來越快,掃描層厚越來越薄,圖像質量越來越高,并且可以利用圖像數據進行各種圖像后處理,能更好地觀察創傷情況。對腹部創傷患者而言,只做腹部CT平掃是不夠的,只要條件許可,都應該做增強CT掃描。理想的腹部創傷CT掃描規程應該是最大程度地檢測出損傷,同時對患者的傷害最小。多排螺旋CT能進行多時相掃描,其經典的掃描流程包括:平掃、增強掃描動脈期及增強掃描門靜脈期。根據傷情的需要,可增加延遲期掃描。增強掃描動脈期對于活動性出血和動脈損傷(斷裂、栓塞等)能良好地顯示。增強掃描門靜脈期時實質臟器能均勻強化,故能清晰襯托出損傷灶。每個腹部臟器的強化峰值時間點均不一樣,相對來說,在門靜脈期時各個腹部臟器都達到較好的強化,因此在門靜脈期能最大程度地同時檢測各臟器的損傷情況。若在門靜脈期檢測到不確定的臟器損傷,那么延遲期掃描就十分有必要。延遲期掃描可以提高尿路損傷的檢測敏感性,能檢出實質臟器的脈管系統損傷。
高質量CT圖像對創傷診療的作用越發重要,但隨之而來的是患者接受X射線輻射劑量的增加。圖像質量與輻射防護是相矛盾的,適當提高射線劑量可提高圖像質量,使病灶更清晰,但射線劑量增加會增大輻射傷害。因此,在圖像質量滿足診斷需要的基礎上,要盡可能降低檢查劑量。國內外研究者在CT低劑量掃描技術上進行了較多研究[2],目前腹部低劑量掃描技術已逐漸成為臨床常規技術。
2 CT檢查在腹部創傷診療中的應用
腹部創傷患者往往是復合傷,比如合并胸部創傷、頭部創傷、脊柱創傷等,因此需要影像學檢查能快速、準確地判斷創傷情況,以快速合理分流傷者以及制定治療計劃。有研究[3]表明,對于復合傷患者行多層螺旋CT一站式檢查能節約檢查時間,并且診斷準確性較高,有助于對患者進行快速、合理及有效地分流,可作為群體應急事件中復合傷的首選檢查方法。常見的腹部創傷主要有脾臟損傷、肝臟損傷、胰腺損傷、腸管損傷和腎及腎上腺損傷。
2.1 脾臟損傷
脾臟是最常見的腹部損傷器官,CT圖像能較好地顯示,增強CT檢查檢出顯著脾臟損傷的準確率較高,且有助于確定是否有脾血管損傷及是否存在活動性出血。常見的脾臟損傷有:挫傷、撕裂傷、實質血腫及包膜下血腫;少見的損傷有:活動性出血、梗塞及碎裂。①挫傷:CT平掃圖像一般不能顯示;CT增強掃描圖像表現為模糊的低密度影,強化程度較正常脾實質弱,隨訪復查挫傷區域可恢復至正常脾實質表現。②撕裂傷:CT圖像表現為脾實質內線狀較低密度影,有時平掃不一定能顯示出輕微的撕裂,而增強掃描會顯示清楚(圖 1)。脾臟外形可呈分葉狀,故有時其葉裂很難與小的包膜下撕裂鑒別。CT矢狀面及冠狀面重建有助于兩者的鑒別診斷。③實質血腫:新鮮血腫表現為脾實質內稍高或等密度影,隨時間推移,血腫密度逐漸降低至液體影。CT增強掃描時,脾實質明顯強化,而血腫不強化,表現為脾實質內斑片無強化低密度區。④包膜下血腫:新鮮血腫表現為包繞脾實質的半月形或梭形稍高或等密度影(圖 2),隨時間推移,血腫密度逐漸降低至液體影。CT增強掃描時無強化。⑤活動性出血:增強掃描時對比劑外溢,提示血管損傷。⑥梗塞:脾實質內存在楔形低密度區,尖端指向脾門,基底部位于脾外緣,邊界清楚或模糊,增強掃描時梗死灶不強化,顯示更清楚。若梗塞灶內伴有出血,可呈稍高密度影。增強掃描時若整個脾臟無強化,則為整個脾臟梗塞。梗塞表現提示血管損傷,整個脾臟梗塞則強烈提示脾門血管中斷。⑦碎裂:脾臟破裂成多份小碎片,碎片可強化或無強化,碎片周圍為血腫及積液。需要注意的是,脾臟不均勻的血管淋巴組織導致其在動脈期時表現為“花斑脾”樣改變,因此動脈期圖像很難明確脾臟損傷,等到延遲至少70 s時掃描、脾臟呈均勻強化時,才能最好地檢出損傷。
 圖1
示脾臟撕裂傷的CT檢查結果。1A:CT平掃圖像示脾臟未見明顯異常密度影,脾周有少許積液(白箭頭);1B:CT增強掃描門靜脈期圖像示脾臟中份見由內側緣包膜延伸向深面的線狀低密度影(白箭),美國創傷外科協會(AAST)分級為Ⅰ級 ? ?圖 2 示脾臟包膜下小血腫的CT檢查結果。2A:CT平掃圖像示脾臟(白箭)未見明顯異常密度影;2B:CT增強掃描動脈期圖像示脾臟強化不均勻,脾臟內側緣包膜下見斑片無強化影(白箭);2C:CT增強掃描門靜脈期圖像示脾臟內側緣包膜下的斑片無強化影仍無強化(白箭),脾臟其余區域強化均勻,AAST分級為Ⅰ級 ? ?圖 3 示脾臟撕裂傷伴血腫的CT檢查結果。3A:CT平掃圖像示脾臟前下份局部密度稍增高(白箭);3B:CT增強掃描動脈期圖像示脾臟強化不均勻,脾臟前下份見條片狀無強化影(白箭),由內側緣至外側緣,邊界稍顯模糊,包膜不連續;3C:CT增強掃描門靜脈期圖像示脾臟前下份的條片狀無強化影仍無強化(白箭),邊界清楚,包膜不連續,脾臟其余區域強化均勻,AAST分級為Ⅲ級
圖1
示脾臟撕裂傷的CT檢查結果。1A:CT平掃圖像示脾臟未見明顯異常密度影,脾周有少許積液(白箭頭);1B:CT增強掃描門靜脈期圖像示脾臟中份見由內側緣包膜延伸向深面的線狀低密度影(白箭),美國創傷外科協會(AAST)分級為Ⅰ級 ? ?圖 2 示脾臟包膜下小血腫的CT檢查結果。2A:CT平掃圖像示脾臟(白箭)未見明顯異常密度影;2B:CT增強掃描動脈期圖像示脾臟強化不均勻,脾臟內側緣包膜下見斑片無強化影(白箭);2C:CT增強掃描門靜脈期圖像示脾臟內側緣包膜下的斑片無強化影仍無強化(白箭),脾臟其余區域強化均勻,AAST分級為Ⅰ級 ? ?圖 3 示脾臟撕裂傷伴血腫的CT檢查結果。3A:CT平掃圖像示脾臟前下份局部密度稍增高(白箭);3B:CT增強掃描動脈期圖像示脾臟強化不均勻,脾臟前下份見條片狀無強化影(白箭),由內側緣至外側緣,邊界稍顯模糊,包膜不連續;3C:CT增強掃描門靜脈期圖像示脾臟前下份的條片狀無強化影仍無強化(白箭),邊界清楚,包膜不連續,脾臟其余區域強化均勻,AAST分級為Ⅲ級
美國創傷外科協會(AAST) 根據脾臟損傷的傳統CT(非多排螺旋CT)影像表現(撕裂傷和血腫的大小及位置)制定了脾損傷分級標準[4]。Ⅰ級:包膜下血腫<10%表面面積,實質撕裂深度<1 cm;Ⅱ級:包膜下血腫占表面面積的10%~50%,血腫直徑<5 cm,實質撕裂深度1~3 cm,未累及小梁血管;Ⅲ級:包膜下血腫>50%表面面積,實質撕裂深度>3 cm或累及小梁血管(圖 3);Ⅳ級:撕裂累及脾段或脾門血管,>25%脾體積缺血;Ⅴ級:脾門血管中斷或脾實質完全碎裂。Ⅲ級及以上的脾損傷常常需要手術。但是該分級標準在臨床實踐中預測患者預后方面的價值相對較差,并且分級標準中只有判斷患者需要進行手術的標準,而沒有判斷患者不需要進行手術的標準,不能有效指導臨床確定是否該行保守治療[5-6]。因此需要考慮除了撕裂與血腫以外的一些因素,比如腹腔積血量、活動性出血、血管損傷(假性動脈瘤和動靜脈瘺)等。
2007年有放射學學者[7]提出了基于多排螺旋CT檢查的脾損傷的新分級系統。Ⅰ級:包膜下血腫厚度<1 cm,實質撕裂深度<1 cm,實質血腫直徑<1 cm;Ⅱ級:包膜下血腫厚度為1~3 cm,實質撕裂深度為1~3 cm,實質血腫直徑為1~3 cm;Ⅲ級:包膜破裂,包膜下血腫厚度>3 cm,實質撕裂深度>3 cm,實質血腫直徑>3 cm;ⅣA級:實質內或包膜下活動性出血,脾血管損傷(假性動脈瘤或動靜脈瘺),脾破裂;ⅣB級:腹腔內活動性出血。該分級系統包含了血管損傷和活動性出血,相比于AAST分級系統,其能提高患者是否需要介入的預測準確度。不過其對CT圖像的判讀主要是基于門靜脈期及延遲期,不包括動脈期,但不是所有血管損傷都能通過門靜脈期及延遲期就可以檢出的,因此有學者[8]認為,該分級系統還應包括動脈期影像表現。
2.2 肝臟損傷
肝臟損傷是僅次于脾臟損傷的常見腹部創傷,多數的肝臟鈍性傷可以通過非手術的方式治療,對肝臟創傷及時和準確地診斷與分類對指導臨床管理決策十分重要。常見的肝臟損傷有:挫傷、撕裂傷、實質血腫及包膜下血腫;少見的損傷有:活動性出血、梗塞和碎裂。①挫傷:CT平掃圖像難以清晰顯示,增強掃描圖像表現為強化較正常肝實質稍弱、邊界模糊的區域(圖 4)。②撕裂傷:CT平掃圖像表現為線狀的較低密度影,也常常表現為分枝狀的較低密度區影,增強掃描時沒有強化(圖 5)。撕裂傷早期邊緣呈銳利的鋸齒狀,隨時間推移邊緣逐漸模糊。部分患者可出現撕裂傷附近的門靜脈分支周圍低密度區改變(圖 5),提示可能是血液進入門靜脈周圍結締組織內。多條線狀或從肝門向外的輻射狀撕裂,稱為“熊爪征”(圖 6)。肝臟撕裂累及肝包膜常引起肝周及腹腔內積血;如果累及肝裸區,常會引起較大的腹膜后血腫。③實質血腫:其密度與受傷時間有關,新鮮血腫的密度等或稍高于實質,隨著時間推移,血腫密度逐漸降低。增強掃描時無強化,呈較低密度,邊界清楚(圖 5)。④包膜下血腫:包膜下見新月形稍低密度影,并擠壓相鄰肝實質。⑤損傷如果累及到血管,可能出現對比劑外溢、門靜脈分流、動靜脈瘺和撕裂傷附近的肝梗塞。
 圖2
示肝臟大面積挫傷的CT檢查結果。4A:CT平掃圖像示肝臟實質未見明顯異常密度,局部區域密度可疑稍減低;4B:CT增強掃描動脈期圖像示肝左外葉至肝右后葉見不規則片狀強化減弱區域,邊界模糊;4C:CT增強掃描門靜脈期圖像示強化減弱區域內的門靜脈分支血管形態正常,AAST分級為Ⅰ級 ? ?圖 5 示肝臟撕裂傷伴血腫、脾臟撕裂傷的CT檢查結果。5A~5C:CT平掃圖像示肝左葉見斑片狀稍低密度區域(彎白箭),邊界模糊,肝周少量積液(空心白箭)。5D~5F:CT增強掃描門靜脈期圖像示肝周少量積液(空心白箭),肝左內葉多處條狀、樹枝狀低密度影(白箭頭),為撕裂傷,并撕裂及至第二肝門、門靜脈左支分支附近;門靜脈左支分支周圍見低密度影(白箭);門靜脈左支旁見斑片狀較低密度影(黑箭頭),邊界清楚,平掃未見顯示,為實質血腫;脾臟可見撕裂傷(黑箭) ? ?圖 6 示肝臟撕裂傷、肝周積血、右腎包膜下血腫的CT檢查結果。6A~6C:CT平掃圖像示肝右葉見稍低密度模糊影(空心白箭),肝下間隙積血(白箭頭),右腎包膜下血腫(黑箭),右腎上腺血腫(白箭);6D~6F:CT增強掃描門靜脈期圖像示肝右葉見自肝門向外的平行的條狀低密度無強化影(空心白箭),為撕裂傷,肝下間隙積血(白箭頭),右腎包膜下血腫(黑箭),右腎上腺血腫(白箭)
圖2
示肝臟大面積挫傷的CT檢查結果。4A:CT平掃圖像示肝臟實質未見明顯異常密度,局部區域密度可疑稍減低;4B:CT增強掃描動脈期圖像示肝左外葉至肝右后葉見不規則片狀強化減弱區域,邊界模糊;4C:CT增強掃描門靜脈期圖像示強化減弱區域內的門靜脈分支血管形態正常,AAST分級為Ⅰ級 ? ?圖 5 示肝臟撕裂傷伴血腫、脾臟撕裂傷的CT檢查結果。5A~5C:CT平掃圖像示肝左葉見斑片狀稍低密度區域(彎白箭),邊界模糊,肝周少量積液(空心白箭)。5D~5F:CT增強掃描門靜脈期圖像示肝周少量積液(空心白箭),肝左內葉多處條狀、樹枝狀低密度影(白箭頭),為撕裂傷,并撕裂及至第二肝門、門靜脈左支分支附近;門靜脈左支分支周圍見低密度影(白箭);門靜脈左支旁見斑片狀較低密度影(黑箭頭),邊界清楚,平掃未見顯示,為實質血腫;脾臟可見撕裂傷(黑箭) ? ?圖 6 示肝臟撕裂傷、肝周積血、右腎包膜下血腫的CT檢查結果。6A~6C:CT平掃圖像示肝右葉見稍低密度模糊影(空心白箭),肝下間隙積血(白箭頭),右腎包膜下血腫(黑箭),右腎上腺血腫(白箭);6D~6F:CT增強掃描門靜脈期圖像示肝右葉見自肝門向外的平行的條狀低密度無強化影(空心白箭),為撕裂傷,肝下間隙積血(白箭頭),右腎包膜下血腫(黑箭),右腎上腺血腫(白箭)
與脾臟損傷分級系統一樣,AAST基于CT上肝臟損傷的影像表現(撕裂傷和血腫的大小及位置)制定了肝臟損傷分級系統[4]。Ⅰ級:包膜下血腫<10%面積,撕裂深度<1 cm;Ⅱ級:包膜下血腫占10%~50%面積,實質內血腫直徑<10 cm,撕裂深度為1~3 cm或撕裂長度<10 cm;Ⅲ級:包膜下血腫>50%表面面積;包膜下血腫破裂伴活動性出血,實質內血腫直徑大于10 cm,撕裂深度>3 cm;Ⅳ級:實質破裂累及25%~75%肝葉,或累及1個肝葉內的1~3個肝段;Ⅴ級:實質破裂>75%肝葉或累及1個肝葉內3個以上肝段,為近肝靜脈損傷;Ⅵ級:肝撕脫。該分級系統在臨床中已經得到廣泛的應用,但在指導臨床后續管理以及預測肝損傷并發癥上仍然有不足[9-10]。該分級系統以外的一些影像表現在指導臨床管理決策上也是有價值的,比如:損傷累及到主要的肝靜脈者常需要進行手術以控制持續性出血;存在活動性出血進入腹腔者,常需要血管介入手術;腹腔大量積血者,需要進行手術。
2.3 胰腺損傷
胰腺損傷發生較少,目前多層螺旋CT檢查診斷胰腺損傷的敏感性為70%~95% [11-15]。胰腺損傷早期行CT檢查可能無異常發現,特別是在受傷后12 h內[13]。胰腺損傷的CT表現為胰腺局部腫大、胰周脂肪間隙模糊及積液,積液提示胰腺損傷。胰腺頸部和體部是最容易損傷的部位。胰腺損傷分為挫傷、撕裂傷和橫斷。①挫傷:CT圖像表現為正常強化胰腺實質內的局限性低密度灶。②撕裂傷:CT圖像表現為線狀低密度影,通常垂直于胰腺長軸(圖 7)。受傷后12 h內,CT圖像難以顯示胰腺撕裂,因撕裂實質碎片間出血或相互鄰近,常掩蓋破裂表現;隨后,外漏的胰液(消化酶)造成水腫、炎癥及自身消化反應,損傷顯示較為明顯。由于胰腺的血管和導管呈線形分布,因此有胰腺頸部1 cm撕裂傷者的死亡率會比胰腺尾部同樣損傷者高得多。③橫斷:撕裂如果穿過整個胰腺,即是橫斷。④胰管損傷:CT圖像無法直接顯示胰管的完整性,深的撕裂(>50%)或橫斷提示有胰管損傷[14]。磁共振胰膽管水成像(MRCP)可以準確和無創地顯示主胰管損傷[16]。
AAST亦有胰腺創傷分級[17]。Ⅰ級,輕微挫傷或撕裂傷、未累及胰管;Ⅱ級,明顯挫傷或撕裂傷,累及胰管或并胰實質壞死;Ⅲ級,遠端胰腺斷裂或實質損傷并胰管損傷(圖 7);Ⅳ級,近端胰腺斷裂或實質損傷累及壺腹部(圖 8);Ⅴ級,胰頭部碎裂(圖 9)。
 圖3
示胰腺體部撕裂傷的CT檢查結果。7A:CT平掃圖像示胰腺體部遠端可疑線狀低密度影(白箭),胰周積液(白箭頭);7B:CT增強掃描門靜脈期圖像示胰腺體部遠端見垂直于胰腺長軸的撕裂傷(白箭),幾乎貫穿胰腺,胰管受累,胰周較多積液(白箭頭),AAST分級Ⅲ級 ? ?圖 8 示胰腺頸部斷裂、血腫形成的CT檢查結果。8A:CT平掃圖像示胰腺頸部見稍高密度腫塊(白箭),左腎旁前間隙少量積液(白箭頭);8B:CT增強掃描動脈期圖像示胰腺頸部稍高密度腫塊無強化(白箭),胰腺頸部結構消失,為胰腺頸部斷裂伴血腫形成(白箭頭),AAST分級Ⅳ級 ? ?圖 9 示胰腺頭頸部碎裂的CT檢查結果。9A:CT平掃圖像示胰腺頭部及頸部結構消失,為片狀低密度影(白箭),其內見稍高密度結節影(白箭頭);9B:CT增強掃描門靜脈期圖像示胰腺頭部及頸部結構消失,局部積液(白箭),其內稍高密度結節無強化(白箭頭),為血腫,AAST分級Ⅴ級 ? ?圖 10 示腸管損傷的CT檢查結果。10A及10B:CT平掃圖像示結腸腸管腫脹(空心白箭),系膜腫脹(白箭),腸管外積氣(白箭頭),肝周游離積氣(黑箭) ? ?圖 11 示腸系膜血腫的CT檢查結果。11A及11B:CT平掃圖像示右側腸系膜見血腫(白星),腸系膜腫脹,鄰近腸管腫脹(白箭);11C及11D:CT增強掃描門靜脈期圖像示腸系膜血腫未見強化(白星),鄰近腸管壁腫脹(白箭)
圖3
示胰腺體部撕裂傷的CT檢查結果。7A:CT平掃圖像示胰腺體部遠端可疑線狀低密度影(白箭),胰周積液(白箭頭);7B:CT增強掃描門靜脈期圖像示胰腺體部遠端見垂直于胰腺長軸的撕裂傷(白箭),幾乎貫穿胰腺,胰管受累,胰周較多積液(白箭頭),AAST分級Ⅲ級 ? ?圖 8 示胰腺頸部斷裂、血腫形成的CT檢查結果。8A:CT平掃圖像示胰腺頸部見稍高密度腫塊(白箭),左腎旁前間隙少量積液(白箭頭);8B:CT增強掃描動脈期圖像示胰腺頸部稍高密度腫塊無強化(白箭),胰腺頸部結構消失,為胰腺頸部斷裂伴血腫形成(白箭頭),AAST分級Ⅳ級 ? ?圖 9 示胰腺頭頸部碎裂的CT檢查結果。9A:CT平掃圖像示胰腺頭部及頸部結構消失,為片狀低密度影(白箭),其內見稍高密度結節影(白箭頭);9B:CT增強掃描門靜脈期圖像示胰腺頭部及頸部結構消失,局部積液(白箭),其內稍高密度結節無強化(白箭頭),為血腫,AAST分級Ⅴ級 ? ?圖 10 示腸管損傷的CT檢查結果。10A及10B:CT平掃圖像示結腸腸管腫脹(空心白箭),系膜腫脹(白箭),腸管外積氣(白箭頭),肝周游離積氣(黑箭) ? ?圖 11 示腸系膜血腫的CT檢查結果。11A及11B:CT平掃圖像示右側腸系膜見血腫(白星),腸系膜腫脹,鄰近腸管腫脹(白箭);11C及11D:CT增強掃描門靜脈期圖像示腸系膜血腫未見強化(白星),鄰近腸管壁腫脹(白箭)
2.4 腸管及腸系膜創傷
腸管最容易受傷的部位是空腸近端和回腸遠端。各種CT征象可以幫助診斷腸管及腸系膜損傷,但遺憾的是敏感性高的征象其特異性并不高,特異性高的征象其敏感性不高[18-22]。把各種征象結合起來考慮有助于提高臨床重要性損傷的診斷率。腸管損傷特異性的CT征象包括:腸管壁連續性中斷、口服對比劑外溢、腹腔游離積氣(圖 10)、腹膜后積氣等。腸管損傷特異性低但敏感性高的CT征象包括:明顯的局部腸管壁增厚、腸管壁異常強化、腸系膜上邊界模糊的密度增高影、腹腔游離積液等(圖 10)。腸系膜損傷的特異性CT征象包括:腸系膜血腫(圖 11)、增強掃描時腹膜腔見對比劑滲出、腸系膜血管管壁明顯不規則、腸系膜血管走行突然截斷等。
2.5 腎臟及腎上腺損傷
腎臟及腎上腺損傷較肝損傷或脾損傷少見,其單獨損傷則更少見,通常是復合傷的一部分,多為鈍性閉合傷。CT檢查可以明確腎臟及腎上腺損傷的類型和范圍。不同的損傷均可伴有包膜下或腎周血腫。①挫傷:CT平掃圖像表現為彌漫性或局限性的腎腫脹,可以含有點狀高密度新鮮出血灶,增強掃描圖像表現為延遲強化或強化程度降低。②撕裂傷:CT圖像表現為正常強化實質內的線狀無強化區。③碎裂:CT圖像表現為多發線狀無強化區,有分隔開強化或不強化的腎臟碎片,腎段血管常撕裂。④腎蒂損傷:CT圖像表現為腎梗塞或腎淤血性改變。⑤集合系統損傷:延遲掃描時對比劑和尿液外溢。
3 小結
腹部創傷最佳的影像學檢查方法是CT檢查,增強CT檢查能檢出絕大多數的腹部創傷,各種腹部創傷都有相應的典型影像表現。針對每個傷者采取個性化的掃描,能提高損傷評價的準確性,同時還能夠評估損傷的嚴重程度,幫助臨床治療決策的制定。